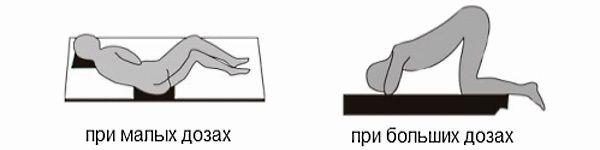
Запор при инфаркте миокарда
Правда ли это, что запор у человека после инфаркта может быть причиной смерти?
Хотя вопрос кажется несерьезным, ответ, к сожалению, да!
Попытки дефекации при запорах связаны с напряжением пресса живота и многих других мышц. Ослабленное после инфаркта сердце может не справиться с такой большой работой! Поэтому так важно правильное питание после инфаркта.
Запором считают хроническую задержку опорожнения кишечника более чем на 48 ч, сопровождающуюся затруднением акта дефекации, чувством неполного опорожнения с отхождением малого количества (менее 100 г) кала повышенной твердости.
Этиология. Функциональные запоры возникают при недостаточном поступлении с пищей клетчатки, воды (алиментарные запоры) и при недостаточной физической активности, в том числе у послеоперационных больных, после инфаркта миокарда, при преимущественно сидячем образе жизни (гиподинамические запоры).
Органическое поражение кишечника служит причиной запоров при закупорке просвета толстой и прямой кишки (например, при сужении кишки опухолью, рубцами, механическом сдавлении прямой кишки извне), нарушении функции мышечного слоя стенки толстой кишки (например, при синдроме раздраженной толстой кишки, системной склеродермии), болезненности дефекации (анальные трещины, тромбоз наружных геморроидальных узлов, проктит).
Перечисленные причины могут вызвать преимущественно двигательные расстройства кишечника (спастические, атонические), либо нарушения секреции и всасывания, либо вазомоторные нарушения; однако в большинстве случаев конечный результат (клинические проявления) — следствие сочетания нескольких нарушений. У некоторых пациентов при обследовании выявить причину хронического запора не удается, в этих случаях констатируют наличие идиопатического запора.
Симптомы, течение. Характерна длительная задержка дефекации. При атонических запорах каловые массы обильные, оформленные, колбасовидные; нередко начальная порция очень плотная, большего, чем в норме, диаметра, конечная — полуоформленная. Дефекация осуществляется с большим трудом, очень болезненная; вследствие надрывов слизистой оболочки анального канала на поверхности каловых масс могут появиться прожилки свежей крови.
При синдроме раздраженной толстой кишки испражнения приобретают форму овечьего кала (фрагментированный стул). Запоры часто сопровождаются метеоризмом, чувством давления, расширения, спастической болью в животе. Длительные запоры нередко сопровождаются усталостью, вялостью, снижением работоспособности, головными болями, раздражительностью, снижением аппетита, сердцебиением, потливостью.
Рентгенологическое исследование выявляет замедление продвижения каловых масс по кишечнику.
Лечение. При запорах, обусловленных органическими заболеваниями толстой кишки, проводят лечение основного заболевания. При хронических запорах в ежедневном пищевом рационе увеличивают количество продуктов, содержащих большое количество растительной клетчатки (овощи, фрукты). Особенно показаны чернослив, свекла, морковь.
При спастических запорах диета должна быть более щадящей, мясо и рыбу назначают в отваренном виде, овощи и фрукты — в протертом или в виде пюре. Целесообразно регулярно принимать свежую простоквашу и другие молочнокислые продукты. Больным с атоническими запорами рекомендуют более активный образ жизни, лечебную гимнастику, циркулярный душ, субаквальные ванны.
При спастической дискинезии кишечника помогают парафиновые аппликации, хвойные ванны и другие тепловые процедуры, способствующие снятию спазмов кишечника. Если причиной запора в первую очередь является чрезмерная психоэмоциональная лабильность, назначают психотропные средства.
При спастических запорах кишечника показаны спазмолитики (папаверин; но-шпа), холинолитические средства (гастроцепин), для коррекции моторно-эвакуаторных нарушений используют прокинетики (домперидон, цизаприд, дебридат и др.).
Применение слабительных средств показано главным образом при запорах у лиц преклонного возраста, больных, прикованных к постели, лиц с психическими заболеваниями. Слабительные средства прямо или опосредованно раздражают рецепторы слизистой оболочки кишечника и вызывают рефлекторное усиление его перистальтики.
Различают слабительные средства, действующие на уровне толстого кишечника (кора крушины, лист сенны, бисакодил, гутталакс и др.), на уровне тонкого кишечника (касторовое, оливковое, другие растительные масла, солевые слабительные — сульфат магния и др.), на все отделы кишечника (кафиол, форлакс и др.).
Побочные эффекты слабительных — нарушение функции кишечника, развитие поноса с метаболическими расстройствами, обезвоживания, снижение функции кишечных ферментов, атония толстого кишечника.
При регулярном использовании солевые слабительные нарушают питание организма, препятствуя всасыванию питательных веществ в тонком кишечнике; частый прием касторового масла раздражает тонкий кишечник и также нарушает пищеварение; к слабительным средствам растительного происхождения, действующим на тонкий кишечник быстро развивается привыкание.
Прогноз при своевременно назначенном лечении хороший.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Дальнейшее лечение можно проводить только в клинике, но в экстренных случаях следующие процедуры могут начать делать и прямо в машине скорой помощи. В связи с тем, что чаще всего инфаркт миокарда провоцируется тромбозом, для нормализации кровообращения необходимо растворить тромб. Проводится процедура тромболизиса. Процедура заключается во внутривенном введении стрептокиназы. Эта процедура может вызвать у больного ряд серьезных осложнений, поэтому, никогда не пытайтесь делать подобные инъекции самостоятельно. Уже через полчаса больной может почувствовать себя лучше.
Далее врачи должны решить следующую проблему: снизить потребность сердца в кислороде. Для этого используются препараты вазодилататоры, бета-адреноблокаторы и сульфат магния. Использование этих препаратов позволяет уменьшить боль, снизить сердечную недостаточность, нормализовать артериальное давление, а также уменьшить площадь отмершей ткани.
Для того чтобы уменьшить объемы инфаркта миокарда используется метод оксигенотерапии. Эта процедура представляет собой ингаляции кислородом определенной влажности, которая проходит в течение первых суток или двух. Больному надевают маску, через которую подается кислород.
Последняя задача, которую должны выполнить врачи в процессе лечения инфаркта миокарда – это предупреждение осложнений после заболевания. Основным методом профилактики осложнений является своевременная госпитализация и начало всех терапевтических мероприятий. Кроме этого, больному необходимо обеспечить полный покой и хорошие условия. Правильное диетическое питание.
Сразу после выписки домой принимайте по сто граммов морковного сока, смешанного с одной чайной ложкой оливкового масла. Сделайте настойку из зеленых грецких орехов на водке. Для этого нужно тридцать орехов измельчить и залить одним литром водки. Подержите емкость на солнце две недели. Пейте по двадцать капель трижды в сутки на протяжении месяца.
Чтобы помочь своему сердцу восстановиться после тяжелой болезни, принимайте биологически активные добавки. Корпорация Тяньши предлагает большой выбор средств для нормализации кровообращения. Но наиэффективнейшим из всех является Холикан. Холикан от Тяньши – препарат, созданный на основе вытяжки из виноградных косточек. Препарат обладает уникальным действием на сосуды, очищает их от отложений, выводит холестерин, улучшает кровообращение.
Загрузка…
Adblock
detector
Источник
Запор (констипация) — нарушение функции кишечника, выражающееся в увеличении интервалов между актами дефекации по сравнению с индивидуальной нормой или в систематически недостаточном опорожнении кишечника.
Запором считают хроническую задержку опорожнения кишечника более чем на 48 ч, сопровождающуюся затруднением акта дефекации, чувством неполного опорожнения с отхождением малого количества (менее 100 г) кала повышенной твердости.
Этиология. Функциональные запоры возникают при недостаточном поступлении с пищей клетчатки, воды (алиментарные запоры) и при недостаточной физической активности, в том числе у послеоперационных больных, после инфаркта миокарда, при преимущественно сидячем образе жизни (гиподинамические запоры).
Органическое поражение кишечника служит причиной запоров при закупорке просвета толстой и прямой кишки (например, при сужении кишки опухолью, рубцами, механическом сдавлении прямой кишки извне), нарушении функции мышечного слоя стенки толстой кишки (например, при синдроме раздраженной толстой кишки, системной склеродермии), болезненности дефекации (анальные трещины, тромбоз наружных геморроидальных узлов, проктит).
Внекишечные причины лежат в основе запоров неврогенных (при функциональных либо органических заболеваниях ЦНС, частых сознательных подавлениях рефлекса на дефекацию, обусловленных условиями жизни или труда, — отсутствие туалета, работа водителя, продавца и т.д.), «эндокринных» (при понижении функции гипофиза, щитовидной, паращитовидной желез, яичников), токсических (при хронических профессиональных отравлениях свинцом, ртутью, таллием), медикаментозных (вызываемых наркотическими анальгетиками, антацидами, содержащими алюминий, холиноблокаторами, спазмолитиками, препаратами железа, висмута, антагонистами кальция, постоянным приемом слабительных средств и др).
Перечисленные причины могут вызвать преимущественно двигательные расстройства кишечника (спастические, атонические), либо нарушения секреции и всасывания, либо вазомоторные нарушения; однако в большинстве случаев конечный результат (клинические проявления) — следствие сочетания нескольких нарушений. У некоторых пациентов при обследовании выявить причину хронического запора не удается, в этих случаях констатируют наличие идиопатического запора.
Симптомы, течение. Характерна длительная задержка дефекации. При атонических запорах каловые массы обильные, оформленные, колбасовидные; нередко начальная порция очень плотная, большего, чем в норме, диаметра, конечная — полуоформленная. Дефекация осуществляется с большим трудом, очень болезненная; вследствие надрывов слизистой оболочки анального канала на поверхности каловых масс могут появиться прожилки свежей крови.
При синдроме раздраженной толстой кишки испражнения приобретают форму овечьего кала (фрагментированный стул). Запоры часто сопровождаются метеоризмом, чувством давления, расширения, спастической болью в животе. Длительные запоры нередко сопровождаются усталостью, вялостью, снижением работоспособности, головными болями, раздражительностью, снижением аппетита, сердцебиением, потливостью.
Рентгенологическое исследование выявляет замедление продвижения каловых масс по кишечнику.
Лечение. При запорах, обусловленных органическими заболеваниями толстой кишки, проводят лечение основного заболевания. При хронических запорах в ежедневном пищевом рационе увеличивают количество продуктов, содержащих большое количество растительной клетчатки (овощи, фрукты). Особенно показаны чернослив, свекла, морковь.
При спастических запорах диета должна быть более щадящей, мясо и рыбу назначают в отваренном виде, овощи и фрукты — в протертом или в виде пюре. Целесообразно регулярно принимать свежую простоквашу и другие молочнокислые продукты. Больным с атоническими запорами рекомендуют более активный образ жизни, лечебную гимнастику, циркулярный душ, субаквальные ванны.
При спастической дискинезии кишечника помогают парафиновые аппликации, хвойные ванны и другие тепловые процедуры, способствующие снятию спазмов кишечника. Если причиной запора в первую очередь является чрезмерная психоэмоциональная лабильность, назначают психотропные средства.
При спастических запорах кишечника показаны спазмолитики (папаверин; но-шпа), холинолитические средства (гастроцепин), для коррекции моторно-эвакуаторных нарушений используют прокинетики (домперидон, цизаприд, дебридат и др.).
Применение слабительных средств показано главным образом при запорах у лиц преклонного возраста, больных, прикованных к постели, лиц с психическими заболеваниями. Слабительные средства прямо или опосредованно раздражают рецепторы слизистой оболочки кишечника и вызывают рефлекторное усиление его перистальтики.
Различают слабительные средства, действующие на уровне толстого кишечника (кора крушины, лист сенны, бисакодил, гутталакс и др.), на уровне тонкого кишечника (касторовое, оливковое, другие растительные масла, солевые слабительные — сульфат магния и др.), на все отделы кишечника (кафиол, форлакс и др.).
Побочные эффекты слабительных — нарушение функции кишечника, развитие поноса с метаболическими расстройствами, обезвоживания, снижение функции кишечных ферментов, атония толстого кишечника.
При регулярном использовании солевые слабительные нарушают питание организма, препятствуя всасыванию питательных веществ в тонком кишечнике; частый прием касторового масла раздражает тонкий кишечник и также нарушает пищеварение; к слабительным средствам растительного происхождения, действующим на тонкий кишечник быстро развивается привыкание.
Противопоказания к назначению слабительных: кишечная непроходимость, «острый живот», другие воспалительные заболевания в брюшной полости, острые лихорадочные состояния. Усиленная перистальтика кишечника может нежелательно сказаться на течении беременности (например, касторовое масло может стимулировать родовую деятельность).
Прогноз при своевременно назначенном лечении хороший.
Источник
Инфаркт миокарда это один из вариантов ишемической болезни сердца, при котором внезапно, вследствие нарушения кровообращения некротизируется участок миокарда (умирает).
Как правило, это возникает в результате тромбоза коронарной артерии. К инфаркту миокарда могут приводить различные причины, не на последнем месте среди которых являются погрешности в диете (особенно при повторном инфаркте).
Основные правила диеты
Цель, которую преследует диета при инфаркте миокарда, это активизация восстановительных процессов в мышце сердца, создание благоприятных условий для нормального кровообращения и метаболизма веществ и обеспечение нормальной двигательной функции кишечника.
Согласно таблице лечебных столов по Певзнеру, диета при инфаркте миокарда соответствует столу №10И.
Общая характеристика диеты:
- выраженное снижение калорийности пищи за счет всех питательных веществ, но особенно жиров, уменьшение количества пищи, а также соли и жидкости.
Диета при инфаркте миокарда включает 3 рациона, которые назначаются последовательно в зависимости от стадии заболевания:
Рацион 1
Подобное питание назначается в первую неделю болезни (острый период).
В этот период все блюда должны быть протертыми, а режим питания 6 раз в день.
- Белков должно быть 50гр.,
- жиров 30-40гр.,
- углеводов 150-200гр.,
- свободной жидкости 0,7-0,8л в сутки.
Общая калорийность рациона составляет 1100 – 1300 ккал. Соль не употребляется.
Рацион 2
Данное питание назначается на второй-третьей неделе (подострый период). Пища может быть измельченная, режим питания соответствует 6 разам в день.
- Количество белков увеличивается до 60-70гр. в сутки,
- жиров 50-60гр.,
- 230-250 углеводов,
- свободной жидкости 0,9-1,0л,
- соль допускается до 3гр. в день.
Общая калорийность стола 1600 – 1800 ккал.
Рацион 3
Данный рацион назначается в период рубцевания, на 4-ой неделе. Пища подается измельченная или куском. Режим питания 5 раз в день.
- Количество белков возрастает до 85-90гр.,
- жиров до 70гр.,
- 300-320гр. углеводов,
- соль разрешается до 5-6гр. в сутки,
- свободной жидкости до 1-1,1 л.
Общая калорийность 2100-2300ккал.,
Температура пищи
Пища не должна быть слишком холодной или горячей, оптимальный температурный режим 15-50°C.
Режим питания
Пища принимается часто, но небольшими порциями, чтобы снизить нагрузку на сердечно-сосудистую систему и пищеварительный тракт. Количество приемов пищи увеличивается на 2, последняя еда должна быть съедена не позднее трех часов до сна.
Витаминизация пищи
Еда должна быть обогащена витаминами, особенно А, С, Д.
Водорастворимые витамины поступают в организм из свежих овощей и фруктов (их количество в диете увеличено), а жирорастворимые витамины из растительных масел.
Ограничение соли
Соль в еде больному с инфарктом миокарда и после него значительно уменьшают. Во-первых, соль вызывает задержку жидкости и отеки, а во-вторых, способствует сгущению крови и ухудшает кровообращение.
Алкоголь
Всем больным, перенесшим инфаркт миокарда, употребление алкоголя строго запрещено. Алкоголь действует возбуждающе на нервную систему, а также заставляют сердечно-сосудистую систему работать в усиленном режиме, что весьма неблагоприятно при инфаркте миокарда. Кроме того, алкоголь вызывает отеки, заставляет почки работать с двойной нагрузкой, что усугубляет заболевание.
Запрещенные продукты
Диета при инфаркте миокарда направлена на снижение массы тела и поэтому низкокалорийна.
Исключаются продукты с повышенным содержанием пуринов, так как они возбуждающе действуют на нервную и сердечно-сосудистую системы, что приводит к нарушению кровообращения и работы почек и усугубляет состояние больного.
Полностью исключены животные жиры, а также другие продукты, где отмечается высокое содержание холестерина.
Необходимо уменьшить нагрузку на пищеварительный тракт, поэтому запрещено употреблять в один прием большое количество пищи. Также с этой целью запрещаются продукты, способствующие брожению и вызывающие метеоризм.
Запрещаются и трудноперевариваемые блюда, а также продукты с канцерогенами (жареные, выпечка, приготовленные на гриле, копченые), потому что они требует повышенных энергозатрат, что усугубляет течение заболевания.
Соль вызывает задержку жидкости, поэтому запрещены продукты с ее повышенным содержанием.
Не рекомендуется блюда, которые затрудняют моторику кишечника и снижают его тонус (так как больной находится на постельном или полупостельном режиме).
Список запрещенных продуктов:
- хлеб и изделия из муки: свежий хлеб, сдоба, выпечка из различных видов теста, макаронные изделия;
- жирные сорта мяса и рыбы, наваристые бульоны и супы из них, все виды птицы, кроме курицы, жареное и приготовленное на гриле мясо;
- сало, кулинарные жиры, субпродукты, холодные закуски (солености и копчености, икра), тушенка;
- консервы, колбасы, соленые и маринованные овощи и грибы;
- яичные желтки;
- кондитерские изделия с жирным кремом, сахар ограниченно;
- бобовые, шпинат, капуста, редька, редис, лук, чеснок, щавель;
- жирные молочные продукты (цельное неснятое молоко, сливочное масло, сливки, творог повышенной жирности, острые, соленые и жирные сыры);
- кофе, какао, крепкий чай;
- шоколад, варенье;
- приправы: горчица, хрен, перец;
- виноградный сок, томатный сок, газированные напитки.
Разрешенные продукты
Необходимо употреблять продукты с высоким содержанием липотропных веществ (растворяющих жиры), витаминов, калия (он улучшает работу сердца), кальция и магния.
Также необходимы те продукты, которые обладают мягким эффектом усиления перистальтики кишечника и препятствуют запорам.
Сахар частично необходимо заменить медом, являющимся растительным биостимулятором. Кроме того, в меде содержится большое количество витаминов и микроэлементов.
Животные жиры необходимо заменить растительными маслами, в них много витаминов и они благоприятно действуют на моторику кишечника.
Диета постепенно расширяется.
В список разрешенных продуктов входят (по рационам):
- хлеб и изделия из муки: рацион №1 – сухари или подсушенный хлеб, рацион №2 – хлеб вчерашней выпечки до 150гр., в рационе №3 увеличивается количество вчерашнего хлеба из муки высшего сорта или ржаной до 250гр.
- супы: рацион №1 — супы, приготовленные на овощном бульоне с протертыми овощами или разваренными крупами до 150 – 200гр., 2-3 рационы — супы на овощном бульоне с разваренными крупами и овощами (борщ, свекольник, морковный суп-пюре);
- мясо, птица и рыба: не жирные сорта (полезна телятина), все мясо освобождается от пленок и жировых отложений, сухожилий, кожи; в рационе №1 разрешаются котлеты на пару, фрикадельки, кнели, отварная рыба, во 2 – 3 рационах допускается мясо, рыба или птица отваренные цельным куском;
- молочные продукты: молоко только в чай или блюда, кефир пониженной жирности, протертый творог, суфле, нежирные и несоленые сорта сыров, сметана только для заправки супов;
- яйца: только белковые омлеты или яичные хлопья в супах;
- крупы: до 100-150гр. каши манной, протертой гречневой или разваренной овсяной в рационе №1, во 2 рационе разрешаются жидкие и вязкие, но не протертые каши, в рационе №3 допускается до 200гр. каш, небольшое количество отваренной вермишели с творогом, запеканки и пудинги из манки, гречки, творога;
- овощи: в 1-м рационе только протертые (пюре из отваренных картофеля, свеклы, моркови), рацион №2 допускает вареную цветную капусту, тертую сырую морковь, в рационе №3 — тушеные морковь и свекла; объем блюд не должен превышать 150гр.
- закуски: запрещены в 1 и 2 рационе, в 3 рационе можно вымоченную сельдь, нежирные сорта ветчины, заливные блюда из мяса и рыбы;
- сладости: в 1-м рационе — пюре, муссы и желе из ягод и фруктов, сухофрукты (курага, чернослив), небольшое количество меда, во 2 и 3 рационе меню расширяется мягкими и спелыми ягодами и фруктами, молочным киселем и желе, меренгами, количество сахара увеличивается до 50гр.;
- специи и соусы: лимонный и томатный соки в небольшом количестве в блюдах в 1 и 2 рационах, ванилин, 3% уксус, соусы на отваре из овощей и молока, лимонная кислота;
- слабый чай с лимоном или молоком, отвар из шиповника, чернослива, соки: морковный, свекольный, фруктовые.
Необходимость соблюдения диеты
Соблюдение диеты после перенесенного инфаркта миокарда благотворно влияет на восстановительные процессы в сердечной мышце, что ускоряет выздоровление и облегчает течение заболевания.
Кроме того, лечебный стол при инфаркте миокарда позволяет нормализовать массу тела (сбросить лишние килограммы), вследствие чего улучшается работа не только сердца и всей сердечно-сосудистой системы, но и других органов и систем.
Также, диета стабилизирует течение ишемической болезни, снижает риск повторных инфарктов миокарда и предотвращает развитие атеросклероза. Полноценное и здоровое питание нормализует работу кишечника и предупреждает возникновение запоров.
Последствия несоблюдения диеты
При несоблюдении диеты при инфаркте миокарда возрастает риск следующих осложнений:
- нарушение сердечного ритма и проводимости;
- развитие острой и хронической сердечной недостаточности;
- тромбоз в сосудах большого круга;
- аневризма сердца;
- перикардит;
- повторный инфаркт миокарда;
- летальный исход как следствие усугубления болезни.
Источник