При гепатите понос или запор
На дефекацию может оказывать влияние большое количество факторов. Эта функция кишечника меняется в силу диетических, физиологических и даже возрастных причин. Частота стула взрослого человека в норме колеблется от 3 раз в день до 3 раз в неделю.
Диареей называется состояние, при котором кал имеет жидкую консистенцию, а объем стула превышает 200 мл за 24 часа. Частота дефекации – больше 3 раз в сутки. Возникает понос в случае, когда кишечной жидкости вместе с растворенными в ней веществами по объему становится больше, чем кишечник способен усвоить. Изменение консистенции, увеличение количества кала, примесь крови и гноя, непереваренных кусочков пищи указывает на патологию. Причины диареи могут быть самые разнообразные, она сопровождает многие заболевания – например, недуги печени.
Гепатит С
Гепатит С – это воспалительное заболевание печени, вызванное HCV-вирусом семейства флавивирусов. Из всех шести видов гепатита этот – самый распространенный и коварный – признаки могут не проявляться в течение длительного периода времени. Диарея может быть одним из симптомов заболевания гепатитом С, на ее фоне обнаруживаются и другие характерные черты, такие как тяжесть и боль в правой срединной области живота, тошнота и рвота, желтушность кожи, слизистых оболочек и склер глаз, увеличение температуры тела, дискомфорт в мышцах и суставах. Как следствие интоксикации при этом заболевании печени появляются слабость, обезвоживание и раздражительность.
Разновидности
При заболевании гепатитом С могут развиваться несколько видов кишечных расстройств.
Экссудативная диарея возникает вследствие повреждения эпителиальных клеток кишечника и воспаления его стенок. Развивается поражение клеточных мембран, усиление моторики, отслаивание слизистой оболочки и некроз, что приводит к избыточному поступлению электролитов и воды, белков, эритроцитов и лейкоцитов в просвет кишки.
Секреторная диарея возникает из-за увеличения секреторной функции эпителиальных клеток слизистых тканей. В просвете кишечника скапливаются ионы таких веществ, как натрий и хлор, что вызывает повышение осмотического давления. Вследствие этого происходит избыточное поступление воды, а объем содержимого кишечника сильно увеличивается. Этот вид диареи может быть также вызван усиленной секрецией воды в просвете кишки из-за появления свободных жирных и желчных кислот.
Для секреторной диареи характерно появление водянистого стула, не имеющего запаха, с зеленым оттенком с содержанием непереваренной пищи. Частота дефекации достигает 15–20 раз в день, при этом ложные позывы отсутствуют. Понос сопровождается слабовыраженной интоксикацией и небольшим повышением температуры тела (до 37,3–37,7 °С).
Повышение температуры тела
Секреторная диарея может приводить к сопутствующим негативным состояниям, таким как гипокалиемия (заболевание, возникающее из-за снижения количества калия), мальабсорбция (расстройство всасывания в тонком кишечнике), ацидоз (нарушение кислотно-щелочного баланса, при котором концентрация ионов водорода во внутренней среде организма повышается и наблюдается избыток кислот). Секреторная диарея способствует развитию обезвоживания и нарушению метаболизма электролитов – состояния, связанного с расстройством кислотно-основного баланса, сбоем в процессе обмена воды, натрия, калия, магния.
Осмолярная диарея развивается в результате повышенного осмотического давления содержимого кишечника (состоящего из частично переваренной пищи, желчи, секретов желез, клеток эпителия и микроорганизмов, кишечного сока). Происходит накапливание в просвете кишки веществ, имеющих способность связывать молекулы воды и выводить их из клеток, например, ионов натрия и калия.
Осмолярная диарея может быть обусловлена несколькими причинами. Например, непереносимостью углеводов из-за расстройства расщепления и всасывания дисахаридов в тонкой кишке или излишнего поступления в кишечник осмотически активных веществ – при приеме солевых слабительных, сорбитола, антацидов. При гепатите С происходит сбой в процессе образования желчи, что влечет за собой появление синдрома нарушенного всасывания (заболевания, характеризующегося плохим перевариванием и поглощением питательных веществ кишечником), который может быть влияющим фактором для развития диареи осмолярного вида.
Осмолярная диарея при гепатите С сопровождается увеличением объема кала, вздутием живота, пенистым стулом, в котором присутствуют частички непереваренной пищи. На фоне заболевания возможно повышение температуры тела, появление умеренных болей и признаков обезвоживания организма.
Основные проявления
Степень основных проявлений недуга кишечника может варьироваться, диарея при гепатите С бывает:
- Легкой степени. Продолжается в течение одного или нескольких дней, стул бывает с частотой до 3 раз в день.
Боли в животе
- Острая диарея. Появляется резко, дефекация происходит более 3 раз в сутки, стул обильный и водянистый. Недомогание может сопровождаться вздутием, болевыми ощущениями, тошнотой, рвотой. Понос длится в течение одной или двух недель.
- Хроническая диарея. Длительность поноса составляет от трех до шести недель. Частота стула – 3 раза в сутки и более. Могут присоединяться другие симптомы – урчание, вздутие, боли в животе, примеси в кале.
Причины расстройства
Диарея при гепатите С объясняется тем, что желчь и ее компоненты не могут достигнуть кишечника, образуется застой желчи. Это состояние именуется холестазом (частый спутник гепатита в хронической форме). При заболевании выделяется большое количество жира, что приводит к стеаторее – патологии, которая проявляется присутствием жировых отложений в кале. Пищеварительный процесс нарушается – всасывание витаминов, питательных веществ, минералов кишечником (например, витаминов А, К, Е, D, кальция) затруднено или не происходит совсем. Диарея при гепатите приводит к следующим последствиям: кости становятся слабыми, ухудшается зрение, развивается геморрой, появляется зуд, моча изменяет цвет на более темный, кал светлеет.
УЗИ брюшной полости
При наличии диареи с такой сопутствующей симптоматикой нужно срочно обратиться к врачу за установлением точной причины поноса, без которой нельзя провести корректную терапию недуга. Для диагностики необходимо делать анализы и исследования. Иммунологические помогают выявить присутствие антител в крови, широко используются для обнаружения инфекционных и паразитарных заболеваний. Маркеры по типу вируса – лабораторные показатели, которые в случае повышенных значений говорят о заражении. УЗИ – может показывать патологические перемены в структуре печени и желчевыводящих протоков. Биопсия (взятие образца ткани органа) помогает выявить изменения в биоптатах печени и оценивает активность воспалительного процесса, наличие некрозов. Компьютерная и магнитно-резонансная томография позволяют обнаружить патологии, развивающиеся в желчевыводящих путях, оценить поражение печени.
Методы терапии
Подозрение на гепатит С подразумевает особые правила содержания – нахождение в инфекционном отделении лечебного учреждения с соблюдением диеты и постельного режима.
Как правило, при легкой степени диареи отдельное лечение для этого симптома не назначается. Внимание врачей направлено на устранение причины поноса – подавление вируса, вызывающего гепатит. При подтверждении диагноза пациентам показана терапия:
Медикаментозная терапия
- дезинтоксикационная – комплекс методов, направленных на избавление от токсинов и очищение организма;
- гепатопротекторная – подразумевает прием медикаментов, способствующих восстановлению клеток печени и поддержанию основных функций органа;
- использование специфических противовирусных препаратов – интерферона (помогает бороться с гепатитом, стимулируя иммунную систему) и медикаментов на основе рибавирина, имеющего высокую чувствительность к клеткам вируса гепатита и их ДНК.
Часто при лечении гепатита С назначаются пробиотики – препараты, нормализующие микрофлору, с целью повышения качества иммунных реакций и помощи печени в борьбе с инфекцией. Эта группа медикаментозных средств положительно влияет на работу кишечника, помогая также лечить диарею.
Если понос беспокоит пациента с гепатитом С, находящегося дома, врач может порекомендовать:
- соблюдение щадящего режима труда, исключение переутомлений;
- прием лекарственных средств для устранения диареи, которые не будут способствовать обострению заболевания печени;
- правильное питание;
- потребление необходимого количества воды и солей – это замедлит обезвоживание организма при диарее;
- прием энтеросорбентов, пробиотиков, при необходимости антибиотиков.
Правильное питание
Если диарея продолжает беспокоить пациента с гепатитом после приема назначенных лекарственных средств, следует обратиться к врачу для корректировки лечения недуга.
Диета является важнейшим условием избавления от диареи и эффективного лечения печени при гепатите С. Необходимо уменьшить количество жиров и сократить потребление продуктов, повышающих секрецию пищеварительных соков, вызывают вздутие живота, содержат грубую клетчатку. При гепатите С из рациона убираются продукты, которые могут ухудшить самочувствие и способствовать диарее, консервированные, острые, соленые, жирные блюда, майонез; сладости – мороженое, шоколад, торты, пирожные, изделия из сдобного теста; такие продукты переработки мяса, как сосиски, колбасы. Из напитков не рекомендуются к употреблению алкоголь (даже в малых дозах), крепкий кофе, чай, сладкие газированные напитки.
Следование законам лечебного питания помогает улучшить состояние печени и способствует оттоку желчи, нормализует жидкий стул при диагнозе гепатит С. Еда и напитки принимаются в одно и то же время, теплыми (не горячими и не холодными), общая дневная калорийность блюд не должна превышать 2500 калорий, приемы пищи – не менее 5 в день. Приветствуется употребление продуктов, богатых белками и витаминами; в то же время сокращается количество жиров, углеводов и соли (ее норма – 5 г или 1 чайная ложка). Термическая обработка подразумевает запекание, приготовление на пару, отваривание.
Морепродукты
Больному с таким заболеванием назначается диета №5 по Певзнеру – лечебное питание, способное наладить функционирование печени при гепатите С. К употреблению рекомендуются мясо и рыба (нежирных сортов), морепродукты в небольших порциях: мидии, кальмары, креветки; овощи, фрукты, сладкие ягоды и сухофрукты; супы и каши; макаронные изделия, сухари, вчерашний хлеб, галеты. Молочные продукты также показаны, однако их дневное количество не должно превышать 200 г: обезжиренное молоко, сыр, творог в виде суфле или запеканки, йогурт и кефир без наполнителей, нежирная сметана. Можно добавлять в рацион вареное яйцо (не более одного в день), немного сливочного или растительного масла.
Профилактика
Чтобы пациента с гепатитом С не беспокоила диарея, печень должна нормально функционировать. Основные правила профилактики заболевания сводятся к соблюдению несложных мер предосторожности и правил личной гигиены:
- использовать презервативы во время полового акта;
- при наркозависимости не допускать многоразового пользования шприцами;
- не пользоваться чужими средствами личной гигиены;
- следить за тем, чтобы медицинские инструменты стерилизовались и соблюдался санитарный режим в лечебных учреждениях для предотвращения заражения гепатитом;
- посещать только надежные салоны красоты, тату-салоны, где соблюдаются правила безопасности при проведении травмоопасных процедур.
Диареей может сопровождаться гепатит С на любой стадии, однако чаще понос возникает в летнее время года, так как патогенные микроорганизмы в этот период особенно активны. Для профилактики появления диареи необходимо употреблять в пищу только термически обработанное молоко, яйца, следить за тем, чтобы мясо и рыба были доведены до полной кулинарной готовности, так как в обратном случае бактерии, находящиеся в не полностью приготовленных продуктах, могут вызвать и диарею, и приступ гепатита. Очень важно проверять сроки и условия хранения пищи дома (не допускать ее употребления при наличии нарушений) и особенно в местах общественного питания. Готовые блюда должны помещаться в холодильник, иначе возможно заселение их бактериями, способными вызвать понос и негативно повлиять на процесс пищеварения.
Диарея при гепатите С – показатель состояния кишечника. Жидкий стул говорит о неправильной его работе и о развитии инфекционного процесса. Если соблюдать меры предосторожности, придерживаться правил рационального питания и вести здоровый образ жизни, диарея не будет беспокоить больного гепатитом С так часто.
Источник
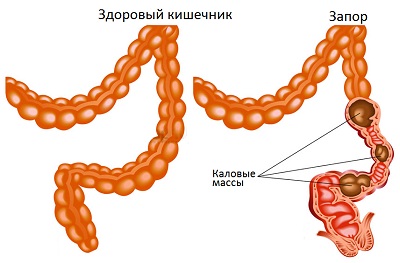
Запоры при гепатите A, B и C чаще всего чередуются с диареей и возникают в результате несоблюдения рекомендаций врача, воспаления тканей печени и приема медикаментов. Данное состояние опасно из-за дополнительного раздражения кишечника и поступления токсинов в кровь и внутренние органы. Из-за расстройств пищеварения нагрузка на печень повышается, что может стать причиной ухудшения состояния.

Почему возникает и чем опасен запор?
В большинстве случаев возникновение запора связано с развитием гепатомегалии при гепатите С, A и B. Печень увеличивается в результате воспаления и повреждения внутренних оболочек. Соседние ткани отекают из-за притока крови. Это вызывает повышенную чувствительность нервных окончаний, спазм и сужение просвета. В запущенных случаях наблюдается развитие непроходимости.
Существуют дополнительные причины и факторы, которые способны ухудшить состояние пациента.
- Неправильное питание. Запор может быть вызван дефицитом пищевых волокон в меню. Они содержатся в растительных продуктах. На пищеварении негативно сказывается переизбыток крепящих блюд. Чаще всего отклонение вызывает употребление выпечки.
- Несоблюдение питьевого режима. В результате дефицита жидкости каловые массы становятся сухими и с трудом продвигаются по кишечнику.
- Прием медикаментов. Опасность могут представлять противовирусные и антибактериальные препараты, антидепрессанты и нестероидные противовоспалительные средства.
- Неблагоприятный психоэмоциональный фон. При стрессе, перенапряжении, депрессии и других нарушениях изменяется химический состав крови. Появляются отклонения в обмене веществ. Организм тратит меньше энергии на переваривание пищи. Это может стать причиной медленного продвижения каловых масс.
- Вредные привычки. На моторике кишечника негативно сказывается курение. Вызвать запор способна привычка сдерживаться в течение длительного времени.
При отсутствии лечения существует риск развития фоновых заболеваний:
- При частых запорах возникает дивертикулез. Из-за расстройств пищеварения может воспалиться отдел кишечника, расположенный близко к печени. Это усилит раздражение тканей и ухудшит состояние пациента.
- При длительном запоре происходит интоксикация. Это может спровоцировать резкое прогрессирование гепатита.
Какие слабительные подойдут?
При возникновении расстройств пищеварения на фоне гепатита рекомендуется прием растительных слабительных средств с мягким эффектом. Важно плавно скорректировать состояние, чтобы не допустить развития диареи. Размягченный кал тоже способен вызвать воспаление кишечника.
При запорах специалист может назначить Дюфалак. Если справиться с задержкой кала не удается, используют сенну. Препарат следует применять с осторожностью, т. к. он обладает мощным действием и часто вызывает побочные эффекты.
Часто применяют следующие средства:
- Плоды жостера. Препарат начинает действовать через 8-10 часов. Плоды обладают относительно мягким эффектом, но могут вызвать повышенное газообразование, тошноту и рвоту.
- Кора крушины. Может быть включена в состав отвара, настоя, сухого экстракта или сиропа. Из растительного сырья можно приготовить слабительный чай.
- Сок алоэ. Способствует продвижению каловых масс без повреждения кишечника. Средство предотвращает возникновение воспаления.
Что изменить в рационе?
При запоре следует употреблять достаточно жидкости, чтобы нормализовать текстуру каловых масс. Дополнительно вода облегчает вывод шлаков при интоксикации. Это улучшает самочувствие пациента и уменьшает вероятность возникновения осложнений. Человек должен получать 30 мл воды на 1 кг веса. Не учитывается объем употребленного кофе, чая, супа и других напитков и блюд.

Из меню следует исключить следующие продукты:
- хлебобулочные изделия из слоеного, песочного и сдобного теста;
- свежий хлеб;
- жирные кисломолочные и молочные продукты;
- мучные блюда (вареники, оладьи, блины и т. д.);
- сладкие кондитерские изделия с кремом на основе масла или маргарина;
- вяжущие фрукты (айва, кизил, брусника, груша, гранат, черника);
- жирную птицу, рыбу и мясо;
- бобовые;
- жирный бульон;
- слизистые каши (рис);
- овощи, провоцирующие брожение (редис, чеснок, редька, репа);
- сладости (пирожные, мармелад, желе, шоколад, пастила);
- острые специи;
- копчености, консервы и соления;
- грибы;
- яичницу;
- жирные соусы.
Рекомендуется отказаться от кофе, какао, киселей, крепкого чая и алкоголя.
Основу рациона должны составлять легкие овощные супы, диетическое мясо (крольчатина, телятина, говядина, индюшатина) и каши на воде. К списку разрешенных злаков относятся овсянка, гречневая крупа и пшеница.
Восстановить пищеварение помогают нежирные кисломолочные продукты. Можно употреблять омлет или сваренные вкрутую яйца. Сладости заменяют вареньем, сухофруктами и медом. Разрешается пить фруктовые компоты. Рекомендуется ввести в меню капусту, морковь, свеклу, тыкву, сливы, дыни, абрикосы, бруснику и чернику.
Запор при гепатите чаще всего связан со спазмами, поэтому пищу следует готовить на пару и измельчать перед употреблением. Это поможет избежать появления боли и усиления воспаления. Если возник атонический запор во время ремиссии, пищу употребляют в цельном виде для получения волокон.
Источник
Признаки нарушения работы этого жизненно важного органа могут проявляться целым рядом характерных симптомов. Степень их выраженности и комбинация будут зависеть от конкретного вида заболевания, его тяжести и наличия других сопутствующих патологий.
В большинстве случаев заподозрить неполадки в функционировании печени можно по таким характерным симптомам:
- Боль. Характер болевых ощущений при патологиях печени может быть различным. Как правило, они локализируются в правом подреберье и могут отдавать в правую лопатку, или в межлопаточную область.
Незначительные боли ноющего или распирающего характера, сопровождающиеся ощущениями тяжести, могут сигнализировать о протекании вялотекущей патологии воспалительного, токсического или иного происхождения. Обычно в таких случаях больной не может указать четкое место локализации боли и такой вид болезненных ощущений провоцируется увеличением размеров органа и перерастяжением его капсулы.
Более интенсивные боли в правом подреберье возникают при тяжелых гнойных и воспалительных процессах, травмах или при появлении камней в желчных протоках. Ярко выраженные, мучительные и резкие болезненные ощущения появляются при печеночной колике. Они вызываются движением камней в желчевыводящих протоках и наблюдаются при желчекаменной болезни.
Отсутствие болей в области правого подреберья может наблюдаться при вялотекущих патологических процессах в печени (например, при циррозе печени или гепатите С). Такие патологии могут длительное время оставаться незамеченными и выявляются только на поздних сроках заболевания.
Боли в правом подреберье часто провоцируются приемом жирной, острой, жареной и копченой пищи, алкоголя или физическими нагрузками.
- Тошнота и рвота. Этот симптом характерен для многих заболеваний пищеварительного тракта, но при патологиях печени он выражен в большей степени. На фоне тошноты больные часто отмечают существенные нарушения аппетита (он может пропасть полностью), отвращение к некоторым продуктам питания (особенно к жирном блюдам), болезненные ощущения в правом подреберье и появление поноса. Иногда тошнота заканчивается рвотой, которая приносит больному временное облегчение. При патологиях печени в рвотных массах могут наблюдаться примеси желчи.
- Желтый налет на языке. При заболеваниях печени язык часто покрывается желтым налетом. Степень его интенсивности и выраженность окраски зависит от вида заболевания. На ранних стадиях гепатитов на передней части языка может появляться желтушность. Плотный налет желтовато-зеленого цвета может указывать на тяжелые патологии органов пищеварительного тракта, печени или желчевыводящих путей, а желтый цвет налета часто указывает на застой желчи.
- Повышение температуры. Этот симптом является защитной реакцией организма на болезнетворный агент. При патологиях печени (гепатитах, циррозах) температура обычно повышается до 38° С и сохраняется на показателях 37-37,5°С. Иногда она сохраняется в пределах нормы в течении дня и поднимается только вечером. Несколько иная картина наблюдается при заболеваниях желчевыводящих путей – температура тела повышается до более высоких цифр (39°С и выше) и часто сопровождается подергиванием мышц (скелетных и мимических).
- Горечь во рту. Этот симптом характерен для многих патологий (в т. ч. и пищеварительного тракта) и может носить различный характер. При проблемах с печенью он вызывается попаданием желчи из желудка в пищевод. Горечь во рту может наблюдаться при лямблиозе, вирусных гепатитах, стеатозе, циррозе или опухолях печени. Нередко этот симптом вызывается стрессовыми ситуациями и приемом некоторых лекарственных препаратов или наблюдается при заболеваниях желчного пузыря или желчевыводящих протоков и органов желудочно-кишечного тракта. Именно поэтому для выявления причин появления горечи во рту всегда проводится дифференциальная диагностика патологий печени с заболеваниями других органов.
- Диспепсические нарушения. Вырабатываемая печенью желчь обеспечивает нормальное пищеварение, а сбои в работе в этого орган могут приводить к таким диспепсическим нарушениям: «рыбный» или сладковатый запах изо рта, боли в животе и правом подреберье, поносы или запоры, метеоризм и вздутие живота, тошнота и рвота. Впоследствии нарушения пищеварения, вызванные патологиями печени, способны приводить к развитию заболеваний других органов желудочно-кишечного тракта.
- Желтушность кожи, склер и слизистых оболочек.Такие признаки патологий печени провоцируются накоплением в крови и тканях пигментов, присутствующих в желчи. Эти симптомы часто наблюдаются при гепатитах различной природы или циррозе и сопровождаются обесцвечиванием кала и потемнением мочи. Желтуха может наблюдаться и при желчекаменной болезни, и именно поэтому для уточнения диагноза больному назначается проведение дополнительных инструментальных и лабораторных исследований.
- Изменения цвета мочи. При циррозе печени и гепатитах в крови поднимается уровень билирубина. Впоследствии он выводится через почки и окрашивает мочу в темный цвет (она приобретает оттенок темного пива). Еще одним признаком поражения печени может стать появление пены желтого цвета на поверхности мочи (она появляется при ее взбалтывании).
- Обесцвечивание кала. Светлый цвет кала может наблюдаться при некоторых заболеваниях печени, поджелудочной железы и желчевыводящих протоков или вызваться приемом лекарственных препаратов и чрезмерно жирной пищи. При заболеваниях печени обесцвечивание кала наблюдается на протяжении нескольких дней и сопровождается дополнительными симптомами (повышение температуры, боли или дискомфортные ощущения в правом подреберье, тошнота, темный цвет мочи).
- Изменения со стороны кожных покровов. Помимо желтухи, многие патологии печени могут сопровождаться другими изменениями со стороны кожи. Они могут наблюдаться на разных стадиях заболевания.
При билиарном циррозе и других патологиях, сопровождающихся застоем желчи в печени, у больного может появляться кожный зуд. Этот симптом приводит к появлению расчесов и небольших ссадин на поверхности кожи.
Нарушения нормального желчеотделения может приводить к появлению гиперпигментаций на различных участках тела. У больного могут появляться пигментные пятна коричневых оттенков (различной степени интенсивности) или участки гиперпигментаций на ладонях, в паху и/или в подмышечных впадинах дымчато-серого или бронзового цвета.
При циррозе и других хронических недугах печени на коже могут появляться «сосудистые звездочки». Они чаще располагаются на щеках или спине и образуются вследствие нарушения обмена веществ и нарушения строения капиллярных стенок (они становятся более хрупкими и ломкими). При длительном и тяжелом течении таких заболеваний на теле больного могут образовываться синяки, возникающие после несильных нажатий на кожу.
Аутоиммунные поражения печени и инфекционные гепатиты могут приводить к появлению различных высыпаний аллергического или воспалительного характера. Впоследствии у больного могут развиваться такие кожные заболевания как псориаз, экзема и атопический дерматит.
При патологиях печени (циррозах и гепатитах) может наблюдаться такой симптом как «печеночные ладошки»: на коже ладоней и стоп образуются красные пятна, расположенные на возвышенностях или краях. Такие покраснения бледнеют при надавливании и быстро становятся вновь красными, если давление на кожу прекращается.
При патологиях печени, сопровождающихся нарушением оттока желчи и увеличением уровня жиров в крови, на веках, кистях и локтях рук, коленях, стопах, ягодицах и в подмышечных впадинах могут появляться ксантомы. Эти образования представляют собой бляшки желтоватого цвета, которые располагаются внутрикожно.
Поражения печени часто сопровождаются гипо- и авитаминозами. Нехватка витаминов вызывает появление на коже участков сухости и шелушения, трещинок в уголках рта и окрашиванию языка в малиновый цвет.
Нарушение обмена веществ, сопровождающее многие хронические патологии печени, может приводить к появлению белых пятен или полосок на поверхности ногтей. Такие изменения часто наблюдаются у больных с хроническим гепатитом или циррозом печени.
Тяжелые нарушения работы печени (например, при циррозе) могут провоцировать асцит, сопровождающийся перерастяжением брюшной стенки и скоплением в брюшной полости жидкости. Впоследствии на коже живота у больного появляются стрии (растяжки).
- Изменения гормонального фона. Хронические заболевания печени могут приводить к развитию гормонального дисбаланса, который сопровождается выпадением волос в подмышках и на лобке. У мужчин снижается уровень андрогенов и появляются признаки феминизации – увеличение грудных желез в размерах, атрофия яичек, оволосение по женскому типу, снижение полового влечения и импотенция. Повышение уровня эстрогенов у женщин может провоцировать появление сыпи, усугубление признаков ПМС, вызывать развитие гормонозависимых опухолей и нарушения менструального цикла.
- Склонность к кровотечениям. Длительные нарушения в функционировании печени (например, при гепатитах) могут приводить к снижению синтеза многих факторов свертываемости крови. В таких случаях у больного могут возникать различные виды спонтанных внутренних кровотечений (желудочные, кишечные и др.) и наблюдаются носовые кровотечения, обильные менструации, склонность к кровоточивости десен и др.
- Кровотечение из вен пищевода. При циррозе печени наблюдается повышение давления в воротной вене (портальная гипертензия), которое может приводить к кровотечениям из вен пищевода. У больного изо рта начинает выделяться темная кровь (иногда в виде сгустков). Такой симптом часто принимается некоторыми пациентами за признаки кровотечения из желудка или дыхательных органов.
- Симптом «голова медузы». Появление этого симптома связано с развитием портальной гипертензии, сопровождающей цирроз печени. В результате на передней брюшной стенке появляются расширенные и хорошо заметные вены.
- Нарушения в работе нервной системы. Острые и хронические патологии печени сопровождаются замедлением процессов дезактивации и выведения аммиака из организма. Поступление этого вещества в кровь приводит к развитию различных неврологических нарушений: выраженная утомляемость, сонливость, нарушения сна, излишнее беспокойство или заторможенность, нарушения памяти, дрожание пальцев, личностные изменения и судороги.
- Интоксикация. Нарушения работы печени, вызванные инфекционными, иммунными и опухолевыми процессами, приводят к развитию интоксикации. У больных появляются такие жалобы и симптомы: разбитость, ухудшение аппетита, боли в суставах и мышцах, лихорадка, налет на языке и утрата веса.
Все вышеперечисленные симптомы могут указывать на наличие патологий печени и являются поводом для обращения к врачу-гастроэнтерологу или гепатологу. После осмотра и опроса пациента специалист сможет составить наиболее эффективный план дальнейшего обследования, позволяющий с точностью поставить диагноз. Для этого больному может рекомендоваться проведение таких лабораторных и инструментальных методов исследования:
- биохимия крови;
- тесты ФиброМетр®;
- анализы крови на маркеры рака печени;
- анализы крови на вирусные гепатиты;
- УЗИ;
- МРТ;
- КТ;
- иммунологические тесты;
- биопсия печени и др.
План лечения заболеваний печени составляется индивидуально для каждого пациента, после анализа всех данных диагностических исследований. Он может включать в себя терапевтические и хирургические методики лечения.
Не откладывайте визит к врачу при выявлении первых симптомов проблем с печенью. Ваша бдительность, точная диагностика и своевременно начатая терапия избавят вас от тяжелых осложнений, вызванных заболеваниями этого жизненно важного органа. Будьте здоровы!
К какому врачу обратиться
Если появляются симптомы, подобные перечисленным в статье, сначала можно обратиться к терапевту, который назначит анализы и дополнительные методы исследования. Затем пациент направляется на консультацию к гастроэнтерологу. По возможности желательно попасть на прием к специалисту по болезням печени, гепатологу. Может потребоваться дополнительная консультация онколога, инфекциониста (при вирусных гепатитах и паразитарных болезнях).
Берегите себя и подписывайтесь на наш дзен канал, удачи!
Оригинал статьи: https://myfamilydoctor.ru/pervye-simptomy-problem-s-pechenyu-kotorye-ne-stoit-ignorirovat/
Смотрите также
Информация предоставляется с целью ознакомления. Не занимайтесь самолечением. При первых признаках заболевания обратитесь к врачу.
Источник