План обследования при запорах
Слишком малая частота стула (≤ 2/тиж.;Тяжелый запор — это ≤ 2 стула в месяц) или твердые испражнения, выделяемых с усилием, часто, с чувством неполного опорожнения.
Причины запора
1) идиопатический запор (имеет органические причины заболевания; частый тип запоров, что диагностируется у > 90 % пациентов): функциональный (частая причина хронического запора), с замедленным пассажем (т.н. инертная ободочная кишка или неподходящая пропульсивная сила), диссинергия м мышц тазового дна (парадоксальный спазм или отсутствие релаксации мышц тазового дна во время дефекации);
2) болезни толстого кишечника : синдром раздраженного кишечника (форма с запором), дивертикулез, рак и другие новообразования, сужение в течении различных воспалений (болезнь Крона, ишемическое воспаление, туберкулез), грыжа, заворот;
3) болезни ануса и прямой кишки: сужение ануса, рак, гемороиды, трещина ануса, выпадение прямой кишки, дивертикул прямой кишки;
4) ЛС : анальгетические (опиоиды, нестероидные противовоспалительные ЛС) антихолинергические, антидепрессанты (например, амитриптилин), противосудорожными (напр., карбамазепин), противопаркинсонические (с допаминергической действием), лекарства, содержащие кальций или алюминий, препараты железа, антигипертензивные (β — блокаторы, блокаторы кальциевых каналов, диуретики, клонидин), антагонисты рецептора 5- HT3, пероральные контрацептивы; также злоупотребление слабительными лекарствами может вызвать или усилить запор;
5) заболевания малого таза: опухоли яичника и матки, эндометриоз;
6) болезни периферической нервной системы: болезнь Гиршпрунга, болезнь Шагаса, нейропатия (напр., диабетическая), кишечная псевдообструкция ;
7) заболевания ЦНС: сосудистые болезни мозга, рассеянный склероз, болезнь Паркинсона, посттравматическое повреждение головного или спинного мозга, опухоли спинного мозга;
8) заболевания эндокринных желез и метаболические болезни : сахарный диабет, гипотиреоз, гипопитуитаризм, феохромоцитома, порфирия, уремия, гиперпаратиреоз, гиперкальциемия, гипокалиемия;
9) беременность;
10) психические заболевания: депрессия, анорексия;
11) заболевания соединительной ткани: системная склеродермия, дерматополимиозит.
Диагностика запора
Если запор — это новый симптом, необходима особенно тщательная диагностика.
1. Субъективное и объективное обследование: следует установить частоту стула, вид стула, продолжительность запора, проблемы, связанные с выводом кала (отсутствие чувства к дефекации и внезапная потребность стула, чаще наблюдаются при функциональном запоре и с замедленным пассажем, при диссинергии мышц тазового дна чаще жалобы на стул с усилием, чувство неполного опорожнения и необходимость ручного пособия при опорожнении), наличие сопутствующих симптомов (например, лихорадка, примесей крови в кале, боль в животе [ его исчезновение после дефекации может указывать на синдромом раздраженого кишечника ], рвота), актуальные и перенесенные болезни, применяемые ЛС; также важно оценить психическое состояние, наличие симптомов эндокринных болезней и заболеваний нервной системы, протекающих с запорами, обследования пальцем per rectum оценке напряжения анального сфинктера (также при позыве к дефекации, при функциональных запорах и функциональных нарушениях дефекации кал залегает в прямой кишке), наличие трещин и язв, геморроидальных узлов и выпадения прямой кишки. Тревожные симптомы, указывающие на вероятность органической причины: лихорадка, снижение массы тела (не с целью похудения), кровь в кале (оказывается визуально или скрытая), анемия, изменения при объективном обследовании (например, опухоль в брюшной полости, изменения в анальной области), боль в животе, пробуждает пациента ночью, семейный анамнез, указывающий на рак толстого кишечника или неспецифические колиты.
2. Вспомогательные исследования:
- лабораторные анализы крови : СОЭ, СРБ, общий анализ крови, уровень электролитов в плазме, глюкозы, креатинина и мочевины, ТТГ ;
- скрытая кровь в кале;
- эндоскопическое и РГ обследования толстого кишечника — колоноскопия обязательна у лиц > 50 лет или при сопутствующих тревожных симптомах с целью раннего выявления рака толстого кишечника;тест пассажа по толстому кишечнику меченого пищевого продукта ;
- манометрия ануса и прямой кишки;
- дефекография и электромиография мышц дна малого таза;
- биопсия прямой кишки: при подозрении болезни Гиршпрунга.
Исследование функции толстого кишечника и анального отверстия (манометрия, дефекография, тест пассажа по толстому кишечнику меченого пищевого продукта) показаны у больных с устойчивым но не реагирующим на стандартное лечение идиопатическим запором, обычно вызванным диссинергией мышц тазового дна или — реже — инерции ободочной кишки (несоответствующей пропульсивной силой).
3. Диагностические критерии идиопатического запора :
- нет симптомов, которые указывали бы на органическую причину (или ее исключили с помощью исследований) ;
- запор появился ≥ 6 мес. и продолжался в течение последних 3 мес. ;
- не полны диагностические критерии синдрома раздраженного кишечника. Подтипы : удлиненный время пассажа толстого кишечника → инертная ободочная кишка;правильный пассаж при нарушениях функции ануса и / или тазового дна → диссинергия мышц тазового дна; правильные результаты пассажа и манометрии → функциональный запор.
Лечение запора
В каждом случае — этиотропное лечение, если возможно. Если в прямой кишке залегают каловые массы → обязательно сначала следует очистить прямую кишку, используя фосфатные клизмы р / или макрогол, при необходимости, ручное удаление (после предварительной седации).
1. Нефармакологическое лечение (первый этап лечения) :
- диета — необходимо увеличить количество пищевой клетчатки в рационе до 20-30 г / сутки в нескольких дневных порциях в виде, напр., Пшеничных отрубей (3-4 столовые ложки = 15-20 г), мюсли (80 г = 5 г) или фруктов (3 яблока или 5 бананов или 2 апельсина = 5 г) — основной метод лечения функциональных запоров, вспомогательное значение при запоре с замедленным кишечным пассажем. Необходимо увеличить количество потребления жидкости до > 3 л / сут. В случае непереносимости клетчатки (метеоризм, урчание и переливание в животе, газы, дискомфорт, спастические боли живота) → следует уменьшить ее суточное количество или применить другие гидрофильные средства, увеличивающие объем кала (напр., препарат подорожника песчаного) или осмотические слабительные ЛС. Не следует применять при диссинергии мышц тазового дна (усиливают симптомы) и при мегаколоне;
- изменение стиля жизни — следует посоветовать систематическую физическую активность и регулярные попытки спокойной дефекации в течение 15-20 мин, без усиленных потуг, всегда утром после завтрака. Пациент не должен задерживать стул. У госпитализированных больных и при паллиативном уходе нужно заменить судно на кресло с унитазом;
- необходимо отменить все ЛС, которые могут вызвать запоры (если возможно);
- тренировка дефекации (биологическая обратная связь) — основной метод лечения диссинергия мышц тазового дна.
2. Фармакологическое лечение : применяется дополнительно в случае неэффективности нефармакологических методов. Начинать следует с осмотических и стимулирующих ЛС. Тип ЛС и дозу необходимо подбирать индивидуально, методом проб и ошибок; если эффект неудовлетворительный при монотерапии, требуется сочетание 2 ЛС из разных групп. Следует продолжать лечение в течение 2-3 мес., А в случае неэффективности назначить функциональное обследование толстого кишечника. При диссинергии мышц тазового дна назначают осмотические препараты (например, глицерин или полиэтиленгликоль) и периодически клизмы с целью очищения прямой кишки от залегающего кала (ЛС, увеличивающие объем кала, а также стимулирующие средства, усиливают симптомы). У пациентов со злокачественными опухолями не следует применять ЛС, увеличивающие объем кала. При запоре, вызванном опиоидами, необходимо назначить стимулирующие и осмотические препараты, а при стойких запорах при лечении морфином следует попытаться заменить его другим опиоидом, который реже вызывает запоры (трамадол, фентанил, метадон, бупренорфин). Повторные клизмы (фосфатные, или 100-200 мл 0,9 % раствора NaCl) применяются при длительном запоре, устойчивом к фармакологическому лечению, или в случае непереносимости пероральных слабительных средств. Нельзя назначать с этой целью ни теплую воду, ни воду с мылом (раздражает слизистую оболочку кишечника).
Навигация по записям
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Запоры — причины появления, при каких заболеваниях возникает, диагностика и способы лечения
Запором называют нарушение регулярного опорожнения кишечника. Врачи считают, что диагноз «хронический запор» можно поставить, если опорожнение кишечника происходит менее трех раз в неделю или же количество каловых масс при дефекации крайне мало.
Хроническому запору подвержены не только взрослые, но и дети.
Разновидности запоров
Если запор проходит при смене режима питания или диеты, его называют компенсированным. Если необходимо дополнительное медикаментозное лечение, запор классифицируют как субкомпенсированный. При необходимости применения очистительных клизм запор считают декомпенсированным. В зависимости от причины различают запор:
- алиментарный (связанный с неправильным питанием и малым потреблением воды);
- неврогенный (вследствие нарушения нервных механизмов регуляции моторики кишечника);
- привычный (вследствие регулярного подавления позывов к дефекации);
- рефлекторный (вследствие заболеваний желудочно-кишечного тракта);
- инфекционный (после кишечных инфекций);
- психогенный (из-за длительного стресса или психических заболеваний);
- механический (обусловленный нарушением проходимости кишечника);
- токсический (при различных отравлениях);
- медикаментозный (при длительном употреблении гипотензивных средств и транквилизаторов).
Причины возникновения запоров
Причиной запоров могут быть функциональные и органические заболевания желудочно-кишечного тракта.
Функциональные запоры обычно обусловлены медленным продвижением каловых масс по толстой кишке. Самая распространенная причина алиментарного запора заключается в неправильном питании: низкое содержание в пище растительной клетчатки, переизбыток легкоусвояемых углеводов и недостаточное потребление воды. Другой фактор – недостаточная физическая активность, приводящая к общей мышечной атонии.
Моторика кишечника зависит от многих факторов, причем к запорам может приводить не только пониженная, но и повышенная активность. Например, при воспалительных заболеваниях кишечника (неспецифический язвенный колит), синдроме раздраженного кишечника из-за спастических явлений может развиться запор.
Поскольку продвижение каловых масс по кишечнику зависит от его мышечной активности, нарушение функции мышц тазового дна
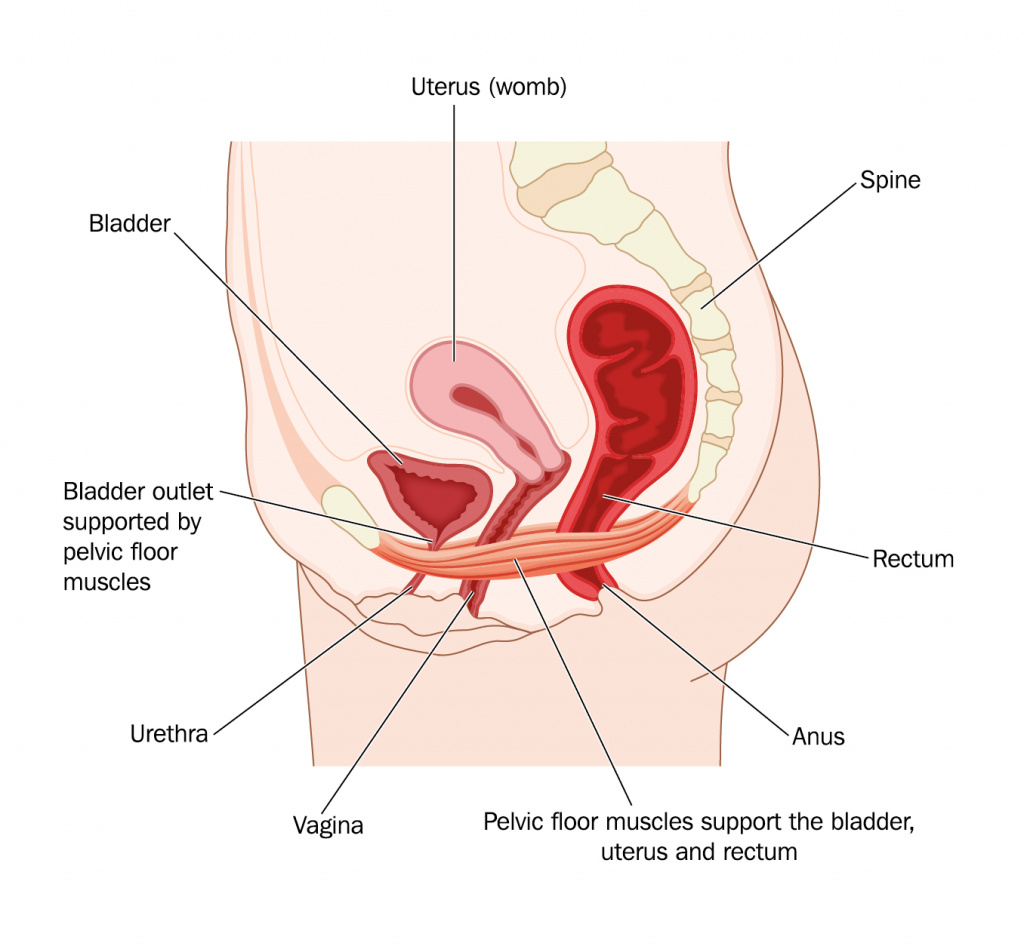
и сфинктера прямой кишки приводит к застою содержимого кишки либо сопровождается ощущением неполного опорожнения. К снижению тонуса анального сфинктера может приводить нарушение режима опорожнения кишечника. Такое явление происходит, когда не выработана привычка опорожнения кишечника в определенное время суток (чаще утром), поэтому при возникновении позыва в неудобное время он подавляется. Это ведет к тому, что рецепторы прямой кишки перестают реагировать на давление каловых масс.
Нарушение моторики желудочно-кишечного тракта характерно для пациентов с эндокринными патологиями (сахарным диабетом, гипотиреозом, гипо- и гиперкалиемией, феохромоцитомой). Изменение гормонального фона (повышенный синтез прогестерона) у беременных приводит к запорам в первом триместре, тогда как на последних сроках беременности запоры обусловлены гиподинамией и давлением матки на сигмовидную кишку. При эндометриозе запоры коррелируют с менструальным циклом.
Важная составляющая функционирования кишечника – его нервная регуляция.
Любые заболевания центральной и периферической нервной системы неизбежно отражаются на моторной деятельности желудочно-кишечного тракта. Психогенные причины запоров (депрессивные состояния, шизофрения, нервная анорексия) обусловливают либо спастическое, либо атоническое состояние кишечника. Иная природа запоров у лиц с ипохондрическим синдромом, поскольку первопричиной в этом случае служит неправильное восприятие пациентом функционирования своего кишечника. Беспокойство по поводу регулярности и полноты дефекации часто приводит к злоупотреблению слабительными, клизмами, из-за чего кишечник перестает работать самостоятельно (синдром ленивого кишечника).
К органическим причинам запоров относят опухоли, инвагинацию и заворот кишок, грыжи, хронический амебиаз, стриктуры после облучения и хирургических вмешательств.
Причинами запора у детей первых месяцев жизни могут служить недокорм, упорные срыгивания и рвота.
Затруднения с актом дефекации часто возникают при переводе с грудного на искусственное вскармливание, а также при введении прикорма. При избыточном поступлении солей кальция с пищей, например, с творогом, а также витамина D повышается плотность кала, что провоцирует запоры. У детей с пищевой аллергией, в частности, на белки коровьего молока, также наблюдаются запоры.
Диагностика и обследование
При диагностике запоров в первую очередь необходимо определить вид запора.
Выявление признаков механического запора требует скорейшего разрешения ситуации из-за возможного развития непроходимости кишечника. К тревожным симптомам относят: внезапное развитие заболевания, быструю потерю массы тела, периодическое повышение температуры тела. При таких симптомах врач назначает тест на скрытую кровь в кале и клинический анализ крови.
{{ANALYSIS_LIST|2401}}{{ANALYSIS_LIST|1515}}
При положительном результате теста на скрытую кровь и выявлении анемии, лейкоцитоза и роста СОЭ требуются дополнительные обследования желудочно-кишечного тракта, включая колоноскопию и ректороманоскопию.
{{DIAGNISTIC_LIST|N54}}
При исключении механического запора врач оценивает жалобы пациента, выясняет его привычки в отношении питания и режима опорожнения кишечника, приема медикаментозных препаратов, наличие сопутствующих эндокринных заболеваний. При подозрении на эндокринную природу запоров необходимо сдать анализы на глюкозу в крови, тиреотропные гормоны и катехоламины.
{{ANALYSIS_LIST|16}}{{ANALYSIS_LIST|56}}{{ANALYSIS_LIST|151}}
Если жалобы указывают на анатомические дефекты толстой кишки (аномалии положения, болезнь Гиршпрунга (врожденная аномалия развития толстой кишки), дивертикулез, спаечная болезнь), необходимы рентгенологическое исследование кишечника и колоноскопия.
{{DIAGNISTIC_LIST|N54}}
Если запор ассоциируется с признаками колита (чередование поносов и запоров, боль в области живота, преимущественно в левой нижней трети, ложные позывы к дефекации), необходимо полное обследование желудочно-кишечного тракта (обзорная рентгенография, колоноскопия, биопсия слизистой оболочки толстой кишки, УЗИ органов брюшной полости и малого таза, лабораторные исследования кала, мочи, крови).
{{DIAGNISTIC_LIST|729}}
У женщин при подозрении на вторичную природу запоров вследствие эндометриоза необходимо провести ультразвуковое сканирование.
{{DIAGNISTIC_LIST|729}}
У детей запор может быть вызван глистной инвазией.
Поэтому необходимо сдать анализы на яйца гельминтов.
{{ANALYSIS_LIST|159ЯГ}}
При идиопатической (то есть невыясненной) природе запора приходится часто использовать специальные методы исследования, позволяющие оценить моторно-эвакуаторную функцию толстой кишки, состояние сфинктера прямой кишки: электромиографию, изотопное исследование, анальную манометрию, исследование микрофлоры, электролитного баланса.
Что делать при появлении запоров
Если трудности с опорожнением кишечника появились в возрасте 45-50 лет и усугубляются, необходима консультация врача для предупреждения кишечной непроходимости из-за развития патологических процессов в кишечнике. При привычных алиментарных запорах рекомендуется пересмотреть режим питания, увеличить долю продуктов, богатых растительной клетчаткой, употреблять больше воды, приучить кишечник к регулярному опорожнению. Рекомендуется физическая активность, даже для пациентов, соблюдающих длительное время постельный режим.
К каким врачам обращаться
Лечением взрослых пациентов с функциональными запорами занимается либо терапевт, либо гастроэнтеролог. При органических поражениях кишечника необходимо подключение хирургов-гастроэнтерологов или онкологов. Если запоры отмечаются у ребенка, необходима консультация педиатра, причем откладывать ее не стоит.
Лечение
Терапия при функциональном запоре должна подбираться с учетом его причин.
Если запор обусловлен алиментарными факторами, лечение должно заключаться в рационализации питания, соблюдении диеты, нормализующей моторику кишечника. При замедленной перистальтике толстой кишки пища должна содержать достаточное количество клетчатки (свежие овощи и фрукты, орехи и сухофрукты, цельнозерновые продукты и т. д.). Если причиной запоров служит слабая физическая активность, целесообразно рекомендовать лечебную гимнастику, самомассаж брюшной стенки.

При сниженной перистальтике возможно также назначение прокинетиков, иногда в сочетании с желчегонными средствами и эубиотиками, а при повышенной моторике кишечника – спазмолитических средств. При запорах спастической природы эффективны теплые масляные клизмы.
При назначении слабительных средств также необходимо учитывать природу запоров.
Слабительные, содержащие пищевые волокна, способствуют размягчению каловых масс; осмотические средства увеличивают частоту дефекаций и улучшают консистенцию кала.
Стимулирующие слабительные наиболее эффективно нормализуют работу кишечника, однако при их назначении следует учитывать возможность привыкания.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Источник

