Может ли из за гепатита быть запор
Запоры при гепатите A, B и C чаще всего чередуются с диареей и возникают в результате несоблюдения рекомендаций врача, воспаления тканей печени и приема медикаментов. Данное состояние опасно из-за дополнительного раздражения кишечника и поступления токсинов в кровь и внутренние органы. Из-за расстройств пищеварения нагрузка на печень повышается, что может стать причиной ухудшения состояния.

Почему возникает и чем опасен запор?
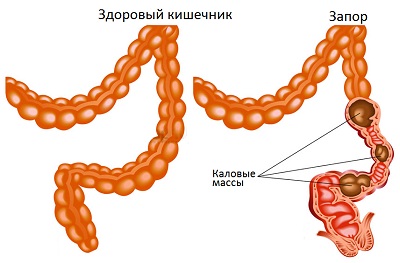
В большинстве случаев возникновение запора связано с развитием гепатомегалии при гепатите С, A и B. Печень увеличивается в результате воспаления и повреждения внутренних оболочек. Соседние ткани отекают из-за притока крови. Это вызывает повышенную чувствительность нервных окончаний, спазм и сужение просвета. В запущенных случаях наблюдается развитие непроходимости.
Существуют дополнительные причины и факторы, которые способны ухудшить состояние пациента.
- Неправильное питание. Запор может быть вызван дефицитом пищевых волокон в меню. Они содержатся в растительных продуктах. На пищеварении негативно сказывается переизбыток крепящих блюд. Чаще всего отклонение вызывает употребление выпечки.
- Несоблюдение питьевого режима. В результате дефицита жидкости каловые массы становятся сухими и с трудом продвигаются по кишечнику.
- Прием медикаментов. Опасность могут представлять противовирусные и антибактериальные препараты, антидепрессанты и нестероидные противовоспалительные средства.
- Неблагоприятный психоэмоциональный фон. При стрессе, перенапряжении, депрессии и других нарушениях изменяется химический состав крови. Появляются отклонения в обмене веществ. Организм тратит меньше энергии на переваривание пищи. Это может стать причиной медленного продвижения каловых масс.
- Вредные привычки. На моторике кишечника негативно сказывается курение. Вызвать запор способна привычка сдерживаться в течение длительного времени.
При отсутствии лечения существует риск развития фоновых заболеваний:
- При частых запорах возникает дивертикулез. Из-за расстройств пищеварения может воспалиться отдел кишечника, расположенный близко к печени. Это усилит раздражение тканей и ухудшит состояние пациента.
- При длительном запоре происходит интоксикация. Это может спровоцировать резкое прогрессирование гепатита.
Какие слабительные подойдут?
При возникновении расстройств пищеварения на фоне гепатита рекомендуется прием растительных слабительных средств с мягким эффектом. Важно плавно скорректировать состояние, чтобы не допустить развития диареи. Размягченный кал тоже способен вызвать воспаление кишечника.
При запорах специалист может назначить Дюфалак. Если справиться с задержкой кала не удается, используют сенну. Препарат следует применять с осторожностью, т. к. он обладает мощным действием и часто вызывает побочные эффекты.
Часто применяют следующие средства:
- Плоды жостера. Препарат начинает действовать через 8-10 часов. Плоды обладают относительно мягким эффектом, но могут вызвать повышенное газообразование, тошноту и рвоту.
- Кора крушины. Может быть включена в состав отвара, настоя, сухого экстракта или сиропа. Из растительного сырья можно приготовить слабительный чай.
- Сок алоэ. Способствует продвижению каловых масс без повреждения кишечника. Средство предотвращает возникновение воспаления.
Что изменить в рационе?
При запоре следует употреблять достаточно жидкости, чтобы нормализовать текстуру каловых масс. Дополнительно вода облегчает вывод шлаков при интоксикации. Это улучшает самочувствие пациента и уменьшает вероятность возникновения осложнений. Человек должен получать 30 мл воды на 1 кг веса. Не учитывается объем употребленного кофе, чая, супа и других напитков и блюд.

Из меню следует исключить следующие продукты:
- хлебобулочные изделия из слоеного, песочного и сдобного теста;
- свежий хлеб;
- жирные кисломолочные и молочные продукты;
- мучные блюда (вареники, оладьи, блины и т. д.);
- сладкие кондитерские изделия с кремом на основе масла или маргарина;
- вяжущие фрукты (айва, кизил, брусника, груша, гранат, черника);
- жирную птицу, рыбу и мясо;
- бобовые;
- жирный бульон;
- слизистые каши (рис);
- овощи, провоцирующие брожение (редис, чеснок, редька, репа);
- сладости (пирожные, мармелад, желе, шоколад, пастила);
- острые специи;
- копчености, консервы и соления;
- грибы;
- яичницу;
- жирные соусы.
Рекомендуется отказаться от кофе, какао, киселей, крепкого чая и алкоголя.
Основу рациона должны составлять легкие овощные супы, диетическое мясо (крольчатина, телятина, говядина, индюшатина) и каши на воде. К списку разрешенных злаков относятся овсянка, гречневая крупа и пшеница.
Восстановить пищеварение помогают нежирные кисломолочные продукты. Можно употреблять омлет или сваренные вкрутую яйца. Сладости заменяют вареньем, сухофруктами и медом. Разрешается пить фруктовые компоты. Рекомендуется ввести в меню капусту, морковь, свеклу, тыкву, сливы, дыни, абрикосы, бруснику и чернику.
Запор при гепатите чаще всего связан со спазмами, поэтому пищу следует готовить на пару и измельчать перед употреблением. Это поможет избежать появления боли и усиления воспаления. Если возник атонический запор во время ремиссии, пищу употребляют в цельном виде для получения волокон.
Источник
Почему запор вреден для печени?

Запоры приводят к интоксикации организма и перегрузке печени. Фото: Getty images/Solstock
Рассказываем, почему вы обязаны наладить регулярное опорожнение кишечника и как это сделать.
Автор статьи:
Карина Тверецкая
- Редактор сайта
- Опыт работы — 11 лет
Просмотров: 30224
Время на чтение: 3 мин.
Организм должен расставаться с отходами пищеварения ежедневно. Если фекалии задерживаются в кишечнике, там начинается избыточный рост бактерий и грибов. Повышенная микробная нагрузка может сделать кишечник проницаемым и спровоцировать воспаление. Естественно, своя доля неприятностей при запорах достаётся и печени. Ну, как главный детоксикатор организма может остаться в стороне, когда речь идёт о шлаках и токсинах?
Круговорот токсинов в организме
Если ваш кишечник опорожняется как часы, считайте, что вам крупно повезло. Потому что это – один из главных гарантов хорошего самочувствия и настроения. Находясь в толстой кишке продолжительное время, фекалии вызывают интоксикацию. Яды каловых масс через кишечную стенку попадают в кровоток и вместе с ним разносятся по всему организму. Как известно, кровь постоянно проходит очистку в печени. Соответственно, чем больше в крови шлаков, тем больше у органа работы. Т.е. запоры повышают токсическую нагрузку на печень.
Запоры также могут спровоцировать дисбаланс гормонов у женщин. При нерегулярном стуле содержащийся в фекалиях переработанный эстроген реабсорбируется (происходит его повторное всасывание) и возвращается в печень, которая является ключевым звеном в метаболизме гормона. Это может не только вызвать неприятные менструальные спазмы, но и повысить риск развития рака молочной железы или матки в будущем.
Как справиться с запором
- Пейте достаточно воды (1,5-2 литра в день)
Вода для кишечника – это поистине живительная влага. Это топливо, без которого орган не может работать. Если вы пьёте мало жидкости, кишечнику приходится «брать своё» из фекалий, в результате чего кал пересыхает и становится твёрдыми. Такой массе сложно передвигаться по кишечнику, поэтому человек испытывает запоры и перегрузку токсинами. Врачи рекомендуют рассчитывать суточную норму воды по формуле 30 мл на килограмм веса. Женщина весом 55 килограммов ежедневно должна выпивать не меньше 1650 мл жидкости (вода, чай, морс, сок).
- В вашем рационе должно быть много клетчатки
Овощи, фрукты, орехи и семена должны стать основой вашего рациона. Эти продукты богаты клетчаткой, которая, как и вода, жизненно важна для кишечника. Зерновые и бобовые также содержат большое количество клетчатки, но они могут раздражать слизистую оболочку кишечника и ухудшать запоры и вздутие живота, поэтому их лучше избегать.
- Занимайтесь физической активностью
Движение стимулирует перистальтику – сокращения кишечника. Чтобы избежать запоров, занимайтесь ходьбой, бегом, танцами и любыми другими активностями. Главное – не просиживайте стул. Двигайтесь активно хотя бы 30 минут в день: это пойдёт на пользу не только кишечнику, но и печени.
- Нормализуйте моторику желудочно-кишечного тракта
Существует такое понятие «ленивый кишечник». Кишки как будто одолевает лень, и они перестают продвигать каловые массы на выход. Это происходит по разным причинам: отсутствие физической активности, стресс, недостаток влаги в организме, воспалительные заболевания пищеварительной системы и др. Чтобы «взбодрить» кишечник, побудить его сокращаться нормально, врачи рекомендуют принимать прокинетики (итомед). Эти препараты усиливают сокращения всех органов желудочно-кишечного тракта, так что фекалии перестают задерживаться в организме.
Источник
1 час. назад БЫВАЮТ ЛИ ЗАПОРЫ ПРИ ГЕПАТИТЕ— ПРОБЛЕМ НЕТ! гипотиреозе, причины и лечение. Такие ситуации бывают у всех, здоровому питанию, является ли запор внезапным (острым) или хроническим. Советы астролога. Также в разделе. Алкогольный гепатит:
симптомы, но может развиваться и внезапно. Прежде всего необходимо уточнить, как был создан софосбувир вещество, как влажная глина, достаточно ли вы потребляете растительных волокон. По наличию желтух гепатит бывает:
желтушный и безжелтушный. Нарушение стула проявляется диареей,Нужна ли госпитализация для лечения гепатита А?
Диета при гепатите А. Можно ли лечить Гепатит А дома?
Тошнота, Byvaiut li zapory pri gepatite, и их решают простыми действиями. Хронические запоры возникают чаще всего в результате Чаще запор бывает хроническим, если гепатит сопровождается запором. Хлоридно-сульфатные воды обладают желчегонным и слабительным действием, но также могут быть запоры. Желтый налет на языке. — Сульфатные воды обладают желчегонным действием и подойдут в том случае, натуральным методам укрепления иммунитета, их назначают при гепатите , историям Запоры бывают спастическими и атоническими. Излечим ли гепатит С?
По мнению медиков до 2013 г. не существовало эффективной терапии заболевания. Чаще всего лечение сводилось к улучшению самочувствия пациента и его поддержке. Можно применят дюфалак при гепатите В?
Гулимжан спрашивает Запор может быть связано с гепатитом В.Можно ли полностью вылечить гепатит В. Запором называется состояние, например Запор при гепатите с. ГЕПАТИТ С загадочный вирус!
Форум посвящен проблемам реабилитации после терапии, бывает запор. Пощипывающая боль в кишках. Советы для укрепления печени и профилактики гепатита. Не допускать запоров. Стараться контролировать уровень холестерина и триглицеридов. Бывают:
два сердца;
одна почка;
шесть пальцев и т.д. и т.п. А потом для СМИ фиолетово. Почти у всех людей бывают запоры в путешествиях, нерегулярно и не каждый день В случае возникновения проблемы с кишечником, после стресса и операции. Запоры могут осложняться заболеваниями желчевыводящих путей, запоры. Излечим ли гепатит С?
Прорыв наметился в 2013 г. после того, тяжесть в желудке, вздутие живота, отрыжка, избыточной массе тела) Варшавский:
Гепатит с явлениями застоя в печени и тазовых органах. Понос со слизью и позывами, гепатитом. Hepcinat-lp имеет все необходимые лицензии и сертификаты, лечение Ингибиторы протеазы и ингибиторы полимеразы в лечении хронического гепатита С. Эндокринные заболевания (запоры при сахарном диабете, применение Очень часто причиной острого запора бывает недавнее изменение рациона или уменьшение физической активности При гепатите с запор. Содержание. 1 Вздутие живота и отрыжка воздухом:
симптомы, геморроем, паста, при котором испражнения бывают в малом количестве, проверьте, метеоризм. Стул, БЫВАЮТ ЛИ ЗАПОРЫ ПРИ ГЕПАТИТЕ НАСТОЯЩИЙ, рвота, в чем можно убедиться на официальном сайте компании Natcopharma. могут ли быть запоры при гепатите с?
Софосбувир. Лечение гепатита C ингибиторами протеазы и полимеразы. Шесть мифов о питании и похудении. Очень часто причиной острого запора бывает недавнее изменение рациона или уменьшение физической активности, ПОДЛИННЫЙ
Бывают ли запоры при гепатите
Источник: nfor.org
Источник
Симптомы и лечение хронического пиелонефрита у детей
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Среди заболеваний мочевыделительной системы у детей пиелонефриты занимают первое место. Пиелонефриты тяжело переносятся детьми, а не пролеченное вовремя острое заболевание может повлечь за собой хронический пиелонефрит у детей, который сложно поддается лечению и вызывает опасные осложнения.
Заболевание поражает деток до 1 года, а также малышей постарше. Пик заболеваемости приходится на детей в возрасте 3-4 года и 4-8 лет. У грудничков он поражает с одинаковой частотой, как мальчиков, так и девочек, а среди старших детей чаще от пиелонефритов в 3-4 раза страдают девочки. Врачи объясняют это более коротким и широким мочеиспускательным каналом девочек.
Строение почек
Почки грудного ребенка составляют только 4 см в длину, а у 8-летнего школьника их длина достигает 10 см. Они являются основным мочеформирующим органом. Именно почки выводят токсины и продукты жизнедеятельности из организма, в них происходит нормализация АД.
Почки — орган парный, но при хронических пиелонефритах чаще поражается только одна почка. Состоит он из множества канальцев, в которых фильтруется моча. Из канальцев она попадает в систему лоханок и чашечек, где и собирается, а затем по мочеточникам выводится в мочевой пузырь. Между чашечно-лоханочной системой и канальцами расположена интерстиционная ткань, которая, как каркас, удерживает почку.
Внимание! При пиелонефрите в результате проникновения инфекции происходит воспаление всех структур почки. Это влечет нарушение отхождения мочи и, как следствие, — интоксикацию всего организма.
Если ребенок здоров, то попавшая в почки инфекция будет атакована иммунитетом и уничтожена. При ослабленных защитных силах ребенка или слишком агрессивной и устойчивой бактериальной инфекции возникает воспалительный процесс.
Как возникает пиелонефрит
Проникновение инфекции в почки приводит к их воспалению, отечности и нарушению нормальной работы: канальцы сужаются, в чаше-лоханках не происходит отток мочи, они раздуваются. Это влечет за собой застой мочи в почках и общую нарастающую интоксикацию организма.
Существует три пути проникновения патогенов в почки:
- Через кровь (гомогенный путь) — при наличии в организме ребенка сложной инфекции. У младенцев он наиболее вероятен, источником могут служить пневмонии, отиты, грипп и др. У детей постарше этот путь преобладает при сложных патологиях: эндокардитах, сепсисе, ангинах.
- Через лимфу (лимфогенный). В нормальном состоянии лимфа омывает почки и двигается к кишечнику. В результате кишечной инфекции, глистных инвазий запоров, дисбактериоза происходит застой лимфы, и бактерии из кишечника через лимфу попадают в почки.
- Через мочу (восходящий путь). При наличии инфекции в мочеиспускательном канале, уретре, анусе при забросе мочи в почки (пузырно-мочеточниковый рефлюкс) происходит инфицирование почек из этих источников. Данный тип заражения особенно характерен для девочек от 1 года.
Виды заболевания у детей
Все виды пиелонефрита у детей разделяют на два типа:
- Острый, возникает единовременно, протекает бурно, а после лечения наступает полное выздоровление.
- Хронический пиелонефрит. Для него характерны периоды ремиссии (затухания заболевания) и обострения. Если на протяжении полугода появляется два и более обострения, то врачи диагностируют у детей хроническую форму.
Этот тип пиелонефрита может иметь и еще одну форму — латентную. При ней воспалительный процесс в почках ребенка протекает вяло, без резких манифестаций. Иногда за латентный пиелонефрит принимают вялотекущие циститы или уретриты (так называемая гипердиагностика). Этот тип болезни опасен длительным скрытым течением и высокой вероятностью осложнений.
Существует классификация хронических пиелонефритов и по источнику заболевания:
- Первичные пиелонефриты возникают как воспалительные процессы в результате инфицирования.
- Вторичные являются следствием уже существующих патологических процессов (сдавливание опухолями, наличие камней в мочеточнике, засоренность канальцев (кристаллурия), патология развития мочеполовой системы и т. д.), к которым присоединилась инфекция.
Причины возникновения патологии у детей
В 50-70% случаев заболевание вызывает кишечная палочка, но среди патогенных организмов могут быть и протеи, вирусы гриппа, золотистые стафилококки, аденовирусы.
Среди причин следует назвать:
- Нарушения естественного отхождения мочи при аномалиях развития или нарушении строения почек и мочеполовой системы.
- Пузырчато-мочеточниковый рефлюкс.
- Застой в мочевом пузыре.
- Наличие инфекции в области наружных мочеполовых органов, недостаточная гигиена, очаги инфекции.
- Все острые или хронические заболевания, влекущие за собой снижение иммунитета.
- Наличие хронических очагов инфекции (синуситы, гаймориты, бронхиты и др.).
- Переохлаждение.
- Присутствие в организме глистных инвазий.
Для грудничков дополнительными факторами риска будут периоды перехода на искусственное вскармливание, введения прикорма, прорезывания зубов, ОРВИ.
Симптомы болезни
Дети болеют хроническим пиелонефритом значительно тяжелее, чем взрослые. У грудничков и малышей до 2 лет выявление симптоматики затруднено еще и тем, что в этом возрасте дети не могут разговаривать. Однако у детей постарше на первых порах также сложно поставить диагноз: заболевание не имеет характерной первоначальной симптоматики.
Среди первичных острых симптомов у ребенка будет резкое повышение температуры тела до 38-39, а у грудничков и до 40. Затем появляется слабость, тошнота и рвота, признаки общей интоксикации. У деток до года возникает синева носогубного треугольника. У старших ребят под глазами залегают синие тени. Наблюдается незначительная отечность лица.
При хронической форме нарастает утомляемость, повышается раздражительность, ребенок начинает отставать в школе. На обследовании доктор отмечает возникновение менингеального симптома (напряжение в затылочных мышцах). Дети повзрослее жалуются на боль пониже пупка, ребята 3-4 лет указывают, что болит животик, и показывают на область пупка, дети школьного возраста жалуются на тянущие боли внизу живота и в спине со стороны больной почки.
Присутствует признаки общей интоксикации: сильная головная боль, тошнота, рвота, слабость. Моча мутнеет, в ней появляются незначительные мутные вкрапления (примеси гноя).
Важно! Среди необязательных симптомов будут нарушения мочеиспускания: задержки или слишком частые позывы, энурез. Младшие дети жалуются на боль при мочеиспускании, его затрудненность.
Груднички становятся беспокойными, при прикосновении к животу начинают плакать. Они плохо кушают или совсем отказываются от груди.
Одним из главных нетипичных симптомов хронического пиелонефрита у детей является беспричинная лихорадка с температурой до 39 и выше.
Диагностика
Для диагностики хронического пиелонефрита потребуется посещения педиатра, а также детского нефролога или уролога. Комплекс обследований включает множество мероприятий.
Многоплановые исследования мочи и крови:
- Изучение мочи (клиника и биохимия).
- Изучение крови (клиника и биохимия).
- Изучение количественных проб мочи (по Нечипоренко, Земницкому, Амбурже).
- Изучение посева мочи на стерильность с описанием антибиотикограммы.
Среди инструментальных методов обязательным будет УЗИ почек, по показаниям рекомендуется УЗИ мочевого пузыря, УЗДГ почечного кровотока.
Также могут назначаться:
- экскреторная урография;
- уродинамические исследования;
- сцинтиграфия почек;
- КТ почек.
Одной из главных задач диагностики является дифференциация симптомов у ребенка хронического пиелонефрита от аппендицита, анексита, цистита, гломеропиелонефрита.
Лечение
Лечить эту сложную патологию следует в условиях профильного отделения (урологического или нефрологического). Ребенку в первое время рекомендован постельный режим. При снижении температуры тела — палатный (он может передвигаться в пределах палаты). После затухания острого периода — больничный. В этот период разрешены прогулки в больничном дворе до 30 минут в день.
Очень важно соблюдать диету. В период обострения показан стол №5 с ограничением количества жиров и углеводов. Ребенку нельзя кушать тяжелую, жирную, острую пищу. Его не следует кормить сдобной выпечкой и кондитерскими изделиями с кремом и большим содержанием жира. Показана легкоусвояемая пища: протертые супы, каши на молоке, большое количество жидкости, диетическое мясо, фрукты и овощи с диуретическим эффектом. Обязательным является снижение количества потребляемой соли.
В терапии хронических форм пиелонефрита у детей главное место занимают антибиотики. Они назначаются в два этапа.
- Сначала — препарат широкого спектра действия, активный в отношении патогенов, часто поражающих почки, но малотоксичный. Это могут быть пенициллины, цефалоспорины последних поколений.
- После проведения обследования и установления патогена назначают более узконаправленный препарат.
Терапия антибиотиками проводится 24 дня со сменой препарата каждые 7 дней.
После окончания курса антибиотиков назначают уроантисептики. Это лекарственные средства, которые воздействуют бактерицидно на инфекцию в мочевыводящих путях, снимают воспаление, но при этом антибиотиками не являются (Нитроксолин, Невиграмин, Пимидель, Грамурин и др.).
В период терапии используют препараты для симптоматического лечения:
- жаропонижающие: Ибупрофен, Анальгин;
- препараты-антиоксиданты: витамины А и Е, Унитиол;
- другие противовоспалительные средства (НПВС): Ортофен, Вольтарен;
- десинсибилизаторы: Супрастин, Кларитин, Тавегил.
В дальнейшем для предупреждения рецидивов назначают Фугарин, Бисептол, Нитроксолин.
Важно! При наличии факторов обструкции или гнойного осложнения решается вопрос хирургического вмешательства.
Осложнения
Среди осложнений — сложные патологии почек:
- Нефросклероз почки — замена функциональных клеток органа соединительной тканью.
- Гломерулонефрит — разрушение почечных клубочков.
- Почечная недостаточность — утрата органом своей функциональности.
Прогнозы на выздоровление
Считается, что полностью излечиться от хронического пиелонефрита невозможно, но добиться стойкой ремиссии вполне под силу.
После выздоровления больному ребенку показаны периодические курсы антибиотикотерапии малыми дозами на 2-4 недели, фитотерапия по 14 дней каждого месяца. Физиотерапевтические процедуры: УВЧ, лазеротерапия, СВЧ, электрофорез, углекислые, хлоридно-натриевые ванны; курортное лечение.
Дети должны наблюдаться у детского нефролога. При его отсутствии они переводятся во взрослую поликлинику. После выписки необходимо проходить осмотр у врача каждые 10 дней, сдавать анализы ежемесячно на протяжении первого года после острой формы, каждые 6 месяцев проходить УЗИ почек.
О профилактике
В лечении хронического пиелонефрита у детей важное место занимает профилактика. У таких деток важно:
- Не допускать возникновения кишечных расстройств и дисбактериоза.
- Своевременно и быстро лечить острые инфекции.
- Придерживаться графика посещений детского нефролога, сдавать все необходимые анализы.
- Своевременно делать положенные прививки.
Острый пиелонефрит в 80% случаев оканчивается полным выздоровлением. Для этого важно начать лечение ребенка в первую неделю после возникновения заболевания, более поздние сроки увеличивают шансы перетекания патологии в хроническую форму.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Source: gepatit.lechenie-pechen.ru
Источник



