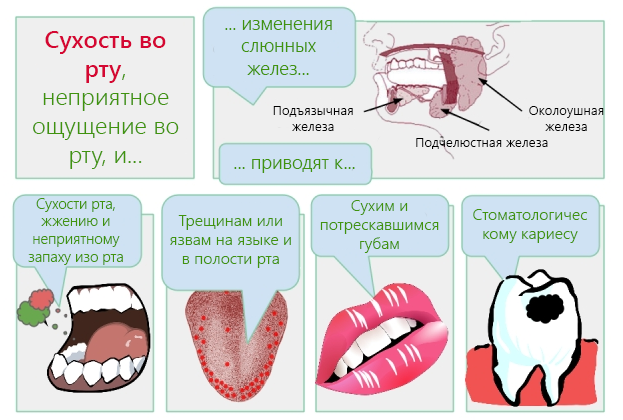
Густая слюна и изжога
Консистенция – одна из характеристик слюнной жидкости во рту, о которой мало кто задумывается беспричинно. Чаще всего о том, что она может видоизменяться, человек узнает, когда в его организме нарушается обмен веществ. Однако слюна во рту может становиться вязкой и липкой по самым разным причинам, и лечение дефекта напрямую зависит от того, что именно послужило предпосылкой для его развития.

Слюна в норме
Слюнные железы взрослого здорового человека вырабатывают от одного до двух литров секрета ежесуточно. Задача этой жидкости – смазывать полость рта, чтобы облегчать процессы жевания и говорения. Благодаря секрету переваривание пищи начинается уже в момент ее пережевывания, поскольку в состав слюны входят активные ферменты. Восприятие вкусовых качеств продуктов также зависит от степени их обработки слюнной жидкостью.
Слюни – первый по доступности природный антисептик. Именно поэтому небольшие ранки во рту заживают намного быстрее, чем на коже.
Чтобы все эти процессы протекали именно так, как нужно, слюноотделение должно быть достаточным, а само отделяемое – прозрачным или слегка мутным, жидким и неощутимым для человека. Нарушение привычной консистенции слюны невозможно не заметить, так как создается навязчивое ощущение дискомфорта, нарушается речь и привычный ритм жизни, возможны проблемы с пищеварением, зубами и слизистыми полости рта.
Что должно насторожить
Обычно жалобы пациентов связаны с тем, что по утрам их слюна становится не такой как обычно: густой, липкой или пенистой. В таких случаях могут наблюдаться сопутствующие симптомы:
- нарушение вкусового восприятия;
- постоянная сухость во рту и в горле;
- ощущение не проходящей жажды;
- чувство пощипывания на языке;
- затруднения и болезненность при жевании и глотании пищи;
- першение в горле и осиплость;
- трещины на губах;
- быстрое образование налета на зубах;
- воспалительные процессы в полости рта и деснах.
Все эти явления могут быть следствием изменения состава, количества и вязкости слюны. Убедиться в обоснованности таких подозрений или развеять их, поможет несложный тест, который можно пройти самостоятельно утром натощак. Для этого необходимо обзавестись пипеткой с нанесенными делениями и секундомером.
Сначала надо набрать в пипетку миллилитр обычной воды и понаблюдать, за какое время она вытечет. Затем нужно проделать то же самое со слюнной жидкостью. Остается сравнить два показателя – в норме, они должны быть примерно одинаковыми.
Но самообследование – вещь субъективная, потому при любых подозрениях на серьезный сбой в организме следует обращаться к специалистам для проведения точных лабораторных анализов. Медики определяют соответствие консистенции слюны норме с помощью прибора вискозиметра. Если он подтвердил, что у пациента во рту действительно слишком густая слюна, врач установит причину дефекта и назначит необходимое лечение. Для диагностики понадобятся дополнительные анализы и консультации узких специалистов, поэтому самолечение в такой ситуации недопустимо.
Почему слюна вязкая и тягучая
Такой симптом, как густые слюни, часто вызывают обезвоживание организма вследствие недостаточного потребления жидкости и интоксикация, сопровождающаяся рвотой и диареей. Помимо этого, причина густых слюней может крыться в побочном действии медикаментов. Мочегонные и желчегонные средства, антигистамины и антидепрессанты, а также ряд обезболивающих средств, лучевая и химиотерапия способны вызвать сбой в работе слюнных желез. В этих случаях для решения проблемы достаточно отмены или замены препарата.
Курильщики со стажем часто сталкиваются с сухостью слизистых полости рта, которая сопровождается появлением тягучей, липкой слюны. Некоторых такое нарушение сопровождает до полного отказа от вредной привычки.
Причиной появления вязкой или пенистой слюны может стать естественный гормональный дисбаланс, возникающий в период беременности, климакса или переходного возраста у подростков. Никакой медикаментозной терапии в этих случаях не требуется.

Паротит
Когда корень проблемы кроется во внутренних заболеваниях, определить истинную причину бывает очень сложно. Некоторые болезни напрямую осложняют работу слюнных желез: при паротите, болезни Микулича и сиалостазе железы увеличиваются и становятся болезненными, выработка секрета значительно снижается, а слюннокаменная болезнь и новообразования и вовсе могут привести к их хирургическому удалению. В любом из этих случаев слюна может приобрести необычную консистенцию. Муковисцидоз, склеродермия, синдром Шегрена, ВИЧ, дефицит ретинола, анемия также могут проявляться подобным образом.
Причиной появления во рту непривычно густой и тягучей слюны может быть и травма, вызвавшая разрыв протоков или тканей железы. В таком случае понадобится помощь хирурга. На работе слюнных желез и свойствах их отделяемого могут отразиться различные внутренние заболевания:
- неврологические;
- гормональные;
- желудочно-кишечные;
- аутоиммунные;
- ревматоидные;
- психосоматические.
Сухость и липкость во рту, сопровождающаяся уменьшением или полным отсутствием слюны и появившаяся как следствие глубоких внутренних патологий, называется ксеростомией. Сопутствующие симптомы недуга – покраснение языка, трещины и заеды на губах, болезненность во рту и горле. Ксеростомия развивается по нарастающей, в зависимости от причины возникновения патология может быть временной или постоянной – обе требуют своевременного лечения под контролем врача.
Вязкая слизь может выглядеть и ощущаться по-разному. Густая мокрота бывает белой, пенистой, густой, тягучей, может создавать чувство «комка в горле».
Причины пенистой слюны
Состояние, при котором слюни во рту не только густеют, но и меняют консистенцию на пенистую, обусловлено действием муцина – специального вещества в составе слюны, которое помогает формировать пищевой комок при пережевывании. При нарушении работы слюнных желез содержание муцина в слюне становится выше, чем и объясняется пенистая структура.
Побелевшая слюна

Молочница во рту
Причину появления белой густой слюны нужно искать в грибковых поражениях полости рта и носоглотки. Чаще всего такая патология наблюдается при кандидозе, известном как стоматит или молочница. Обычно он развивается у детей, но иногда появляется и у взрослых.
В белый цвет слюнную жидкость окрашивают характерные для этой инфекции отложения в виде творожистого налета, которые покрывают слизистые оболочки рта. Для избавления от заболевания применяют местные и внутренние противогрибковые препараты, укрепляют иммунитет.
Причины вязкой слюны в горле
Слюна может не только пениться, но и как будто застревать в горле. В этом случае необходим осмотр ЛОР-врача на предмет поражения миндалин и гортани. Гнойные формы ангины или тонзиллита сопровождаются появлением на миндалинах бляшек, которые создают дискомфорт и болезненность, а вскрываясь, выделяют в глотку гнойное содержимое, повышающее насыщенность мокроты.

Заболевания десен, сопровождающиеся выделением гноя, также могут быть объяснением, почему слюна стала густой, вязкой и чувствуется в горле. К таким болезням относятся пародонтит, пародонтоз, кисты, флегмоны и абсцессы. Липкий гной из пораженных участков десен смешивается со слюной и затрудняет глотание.
Как облегчить состояние, когда слюна вязкая и тягучая
Человек, у которого густеет и пенится слюна, испытывает массу неприятных ощущений. Помимо дискомфортных явлений, могут участиться вспышки заболеваний горла, языка, десен, а зубы становятся более уязвимыми к кариесу. Поэтому от такого симптома нужно избавляться, используя консервативные и народные методы лечения.
Определив, почему слюна во рту пациента стала густой и вязкой, врач назначит лечение основного заболевания, вызвавшего ксеростомию, а также вспомогательные методы местного воздействия, которые помогут быстрее вернуться к нормальной жизни:
- искусственная слюна;
- различные увлажнители полости рта в удобной для применения форме (в виде геля или спрея);
- специализированные ополаскиватели;
- специальные жевательные резинки и леденцы;
- обильное питье.
Из народных средств для лечения ксеростомии используются чай из шалфея или пажитника, смазывание ротовой полости смесью персикового масла с прополисом, ингаляции с эвкалиптом. Но эти лечебные методы лучше обсудить с врачом.
Не будет лишним приобретение увлажнителя воздуха для помещения и отказ от табака, алкоголя, газировок и кофе, которые дополнительно обезвоживают слизистую. Употребление молочных продуктов также придется свести к минимуму. Ежесуточный объем потребления чистой воды должен быть не меньше полутора литров. Зубную щетку в этот период лучше выбирать с мягкой щетиной, чтобы не травмировать обезвоженные ткани десен.
Не стоит дожидаться, пока необычные ощущения во рту перерастут в нестерпимые. Вязкость слюны – один из серьезных показателей здоровья организма. Если он отклонился от нормы, необходимо действовать.
Источник
1 мая 201926100 тыс.
Пожалуй, нет необходимости объяснять, что подразумевает под собой процесс слюноотделения. Ротовая полость наполняется секрецией, вырабатываемой слюнными железами.
Рефлекторные действия не контролируются человеком, а вот под воздействием различных факторов и в силу определенных состояний организма количество выделяемой слюны может сильно увеличиваться, что служит сигналом о неполадках в работе органов и систем жизнедеятельности.
Большинство людей сами замечают, что у них появилось повышенное слюноотделение. В медицине это явление называется гиперсаливация. У здорового человека нормальный уровень слюноотделения составляет 2 мг за каждые 10 минут. Но когда человек болеет, или его состояние просто меняется, слюноотделение может либо увеличиваться, либо уменьшаться.
Причины сильного слюноотделения
Что это значит? Когда слюна выделяется весьма обильно, то есть больше чем этого может быть достаточно, говорят о повышенном отделении, или так называемой гиперсаливации.
Можно назвать несколько факторов, способствующих развитию такого состояния:
- использование некоторых лекарственных средств, побочным проявлением которых может быть повышенное выделение слюны;
- расстройство обменных процессов;
- неврологические заболевания;
- острые отравления или токсикоинфекции;
- оториноларингологические патологии.
Причины повышенного слюноотделения у взрослых обычно связаны с заболеваниями органов пищеварения и неврологическими расстройствами, а причины повышенного слюноотделения у детей – с острыми респираторными вирусными инфекциями и хроническими заболеваниями ЛОР-органов (тонзиллитом, аденоидитом, гайморитом, средним отитом). Повышенное слюноотделение у детей до года чаще всего является нормой.
Причины повышенного слюноотделения у взрослых
Гиперсаливация или повышенное слюноотделение у взрослых — это всегда патология. Увеличение количества слюны может быть вызвано заболеваниями ротовой полости, желудочно-кишечного тракта, приемом некоторых лекарственных средств и другими причинами.
- Повышенное слюноотделение всегда сопутствует инфекционно-воспалительным заболеваниям полости рта и зева – стоматитам, гингивитам, парадонтитам, ангинам, острым респираторным вирусным инфекциям. Это является защитной реакцией организма, позволяющей своевременно удалять из полости рта возбудителей инфекции, их токсины и продукты распада тканей. Сильное слюноотделение в этом случае развивается в ответ на механическое раздражение нервных окончаний ротовой полости.
- Различные заболевания желудочно-кишечного тракта также вызывают у взрослых сильное слюноотделение. Это могут быть язвы 12 перстной кишки или желудка, острые гастриты или эрозии. При холецистите у большинства больных заметно увеличивается количество выделяемой слюны в сутки. Важно знать, что болезни поджелудочной железы, например, панкреатит, тоже интенсивно стимулируют слюнные железы.
- Непроизвольное выделение слюны происходит при параличе лица (это может быть и симптомом после инсульта), в данном случае человек не может глотать вообще, даже жидкую пищу.
- Различные нарушения психики или стрессы значительно стимулируют гиперсаливацию. Однако следует отметить, что данная причина встречается не так часто. Повышенное отделение слюны может являться симптомом при заболевании ЦНС. Это связано с тем, что ослабляются мышцы, которые участвуют в акте глотания. Такая патология и приводит к тому, что больной не в состоянии проглатывать все количество вырабатываемой слюны. Гиперсаливация – первый признак болезни Паркинсона.
- Воспаление слюнных желез или паротит – инфекционное заболевание, характеризующееся воспалением слюнных желез. Воспаление околоушных слюнных желез приводит к тому, что лицо и шея больного сильно отекают и увеличиваются в размерах, из-за чего болезнь получил название «свинка».
- Отклонения в работе щитовидной железы. Стимулировать повышенное слюноотделение может гормональный дисбаланс, т.е. нарушение в выработке гормонов. Это часто происходит у людей, имеющих проблемы с функционированием щитовидной железы. Сахарный диабет, который относится к эндокринологическим заболеваниям, тоже иногда приводит к гиперсаливации.
- Механические раздражения. Это могут быть зубные протезы, стоматологические мероприятия и манипуляции, жевательные резинки, конфеты и любые инородные тела, которые могут вызвать раздражение во рту.
- Побочное действие лекарств. Некоторые фармацевтические средства могут давать побочный эффект в виде повышенного слюноотделения. Наиболее часто такое действие оказывают нитразепам, пилокарпин, мускарин, физостигмин и литий.
- Беременность. У женщин в таком положении причиной обильного выделения слюны может быть изжога.
Если слюна у вас остается на подушке после ночного сна, беспокоиться не нужно: иногда слюноотделение происходит раньше, чем вы просыпаетесь. В народе тогда говорят, что человек сладко, а значит, крепко спал. Но если вас стали беспокоить сильные выделения, лучше обратиться к врачу, который после анализа слюны определит настоящую причину гиперсаливации.
Диагностика
Диагностирование заключается в проведение следующих врачебных мероприятий:
- Сбор жалоб (анамнез) – длительность признаков слюнотечения, наличие других симптомов.
- Анализ жизнедеятельности, так как причиной могут быть наследственность или приверженность к вредным привычкам в виде курения и алкоголя.
- Осмотр – проверяется состояние слизистой полости рта, отсутствие повреждений языка и неба.
- Точное определение количества выделяемой слюны и ее ферментативный анализ.
- Консультация других узкопрофильных специалистов (стоматолога, невропатолога, паразитолога, эндокринолога, гастроэнтеролога и др.) для определения причин повышения слюновыделения.
В зависимости от результатов диагностики будет подобрано эффективное лечение обильного слюноотделения. Необходимо понимать то, что лечение без выявления явных причин практически невозможно.
Как лечить повышенное слюноотделение у взрослых
В случае повышенного слюноотделения лечение у взрослых необходимо начать с обращения к терапевту, понимая то, что факт активного слюнотечения — это сигнал о ненормальной работе организма. Терапевт в свою очередь, если будет необходимо, даст направление на консультацию у более узкого специалиста.
В зависимости от первопричины специалисты могут назначить лечение, связанное именно с ней, то есть лечат не саму гиперсаливацию, а устраняют проблему, которая привела к ее возникновению. Возможно, это будут стоматологические, гастроэнтерологические, неврологические или другие методы.
Иногда в особо критических случаях врачи могут назначить специфическое лечение, действующие именно на обильное слюноотделение:
- Метод удаления (выборочного) слюнных желез. Это может в некоторых случаях привести к нарушениям работы лицевых нервов.
- Лучевая терапия, как способ рубцевания слюнных протоков,
- Массаж области лица и ЛФК применяется при невралгических расстройствах,
- Чтобы временно блокировать чрезмерную работу слюнных желез, в них могут делать инъекции ботулотоксина.
- Криотерапия. Продолжительный метод лечения, позволяющий на рефлекторном уровне участить сглатывание слюны.
- Холинолитические средствакак избавиться от гиперсаливации (скополамин, риабал, платифиллин и другие). Они подавляют чрезмерно сильное производство слюны.
У взрослых основное в лечении при сильном слюноотделении – это приведение слюнных желез к нормальной работе. Таким образом, при гиперсаливации следует вылечить все острые и хронические заболевания, поскольку скорее всего именно они провоцируют обильное слюнотечение.
Источник
 Желудочно -пищевой рефлюкс (изжога) представляет собой ощущение жжения за грудиной и в эпигастральной области, где и располагаются пищевод и желудок. Наверное, каждый человек хотя бы раз в жизни испытывал изжогу, однако не всегда ее появление свидетельствует о патологии. Изжога является не болезнью, а лишь одним из признаков таких заболеваний органов желудочно-кишечного тракта, как язвенная болезнь желудка и двенадцатиперстной кишки, гастрит, дуоденит, хронический холецистит и функциональные расстройства желчевыделительной системы, грыжа пищеводного отверстия диафрагмы. Как правило, эти заболевания сопровождаются повышенной желудочной секрецией, чрезмерной выработкой соляной кислоты и пищеварительных ферментов, которые в кратчайшие сроки приводят к повреждению слизистой оболочки желудка и развитию в ней воспалительного процесса. Однако изжога может возникать и у больных со сниженной желудочной секрецией.
Желудочно -пищевой рефлюкс (изжога) представляет собой ощущение жжения за грудиной и в эпигастральной области, где и располагаются пищевод и желудок. Наверное, каждый человек хотя бы раз в жизни испытывал изжогу, однако не всегда ее появление свидетельствует о патологии. Изжога является не болезнью, а лишь одним из признаков таких заболеваний органов желудочно-кишечного тракта, как язвенная болезнь желудка и двенадцатиперстной кишки, гастрит, дуоденит, хронический холецистит и функциональные расстройства желчевыделительной системы, грыжа пищеводного отверстия диафрагмы. Как правило, эти заболевания сопровождаются повышенной желудочной секрецией, чрезмерной выработкой соляной кислоты и пищеварительных ферментов, которые в кратчайшие сроки приводят к повреждению слизистой оболочки желудка и развитию в ней воспалительного процесса. Однако изжога может возникать и у больных со сниженной желудочной секрецией.
Самой частой причиной возникновения изжоги можно считать гастро-эзофагеальный рефлекс, т.е. заброс в пищевод с антиперистальтической волной желудочного содержимого, которое имеет кислую среду, содержит соляную кислоту и ферменты, участвующие в переваривании пищи, и повреждает слизистую оболочку пищевода, вызывая развитие в нем воспалительного процесса. В норме попадание желудочного содержимого в пищевод не происходит благодаря работе нижнего пищеводного сфинктера и своевременному опорожнению желудка. Еще одной достаточно частой причиной рефлекса является повышение внутрижелудочного и внутрибрюшного давления.
Однако единичные забросы могут возникать и у здоровых людей, особенно при употреблении чрезмерно горячей, жирной, острой пищи, большого количества шоколада, кофе, газированных напитков, алкоголя, при курении, приеме некоторых лекарственных средств (нитраты, наркотические анальгетики, эуфиллины и др.). Также изжога нередко возникает и у беременных женщин. У грудных детей, в результате анатомических особенностей, рефлекс может существовать в норме.
Единичные рефлексы не вызывают воспаления пищевода, так как включаются защитные механизмы. Частые длительные рефлексы могут привести к развитию гастро-эзофагеальной рефлексной болезни.
Клинически изжога представляет собой резко возникающее чувство жжения за грудиной, подкатывания к горлу теплой жидкости. Эти проявления усиливаются при наклонах вперед, особенно если они производятся после еды, напряжении мышц брюшного пресса, в положении лежа и после еды. Вертикальное положение тела, употребление небольшого количества жидкости, а также прием антацидных средств значительно уменьшают ее интенсивность. Нередко изжога может сопровождаться обильным слюноотделением или возникновением отрыжки, сопровождающейся появлением во рту кислого содержимого или горечи в результате заброса желчи. Чаще всего изжога возникает у людей с повышенной кислотностью желудочного сока и регистрируется через 30—45 минут после еды, гораздо реже возникает натощак.
Конечно же, клиническая картина будет различна, в зависимости от заболевания, которое привело к изжоге, однако практически у всех больных выявляются боли в животе.
Прежде всего для предотвращения возникновения изжоги необходимо соблюдение некоторых правил, которые предотвращают повышение внутрибрюшного давления, а следовательно, способствуют уменьшению степени рефлюкса и улучшают эвакуацию содержимого желудка:
• нельзя носить тугие ремни;
• после приема пищи нельзя принимать горизонтальное положение в течение не менее чем 30—45 минут;
• после еды рекомендуется походить в течение получаса, в крайнем случае, посидеть 30—40 минут;
• кормление грудного ребенка должно проводиться в сидячем положении (сидя под углом 15—60°);
• последний прием пищи должен быть не позднее, чем за 3—4 часа до сна;
• не осуществлять наклонов после еды;
• у людей с частыми случаями изжоги во время занятий спортом должны быть исключены упражнения, сопровождающиеся повышением внутри-брюшного давления, такие как качание мышц брюшного пресса, подъем штанги и некоторые другие;
• следить за регулярностью стула, во избежание запоров, сопровождающихся длительными натуживаниями во время акта дефекации, а следовательно, повышением внутрибрюшного давления;
• спать рекомендуется на кровати с приподнятым изголовьем, чтобы головной конец кровати был на 20—25 см выше ножного.
Важным компонентом немедикаментозного лечения является соблюдение диеты. Питание должно быть частым, не менее 5—6 раз в день, дробным, пищу необходимо тщательно пережевывать, не рекомендуется переедать, питаться всухомятку, торопиться во время еды, проглатывая плохо пережеванную пищу. Пища должна быть механически и химически щадящей. После еды не следует сразу ложиться.
Из рациона должны быть исключены: острая, жирная, жареная пища, специи, алкоголь, а также продукты, расслабляющие пищеводно-желудочный жом (шоколад, цитрусовые, томаты, лук, чеснок, редька, редис, чеснок, кофе и некоторые другие), а также продукты, приводящие к повышенному газообразованию в кишечнике (молоко, ржаной хлеб, бобовые, капуста).
Грудным детям с рефлюксом в рацион подключают специальные противорефлюксные смеси с загустителями (клейковина рожкового дерева — камедь), которые дают в конце каждого кормления. К таким смесям относятся Фрисовом, Нутрилон-антирефлюкс и др.
Предотвратить возникновение или уменьшить интенсивность изжоги можно благодаря использованию щелочных минеральных вод. К применению рекомендуются гидрокарбонатные воды: «Ессентуки», «Дилижан», «Саирме», а также гидрокарбонатные сульфатные воды — «Славяновская», «Смирновская», «Джермук», «Кисловодский нарзан» и некоторые другие. Минеральную воду пьют за 1 час до еды или через 30—40 минут после еды. В первый день объем минеральной воды на прием не должен превышать У4 стакана (50—100 мл), которые постепенно можно увеличивать до 1 стакана на прием.
Лекарственное лечение изжоги включает в себя лечение основного заболевания, спровоцировавшего ее возникновение, а также симптоматическое лечение, направленное на нейтрализацию кислоты желудочного сока.
В первую очередь в терапию подключаются антациды. Они нейтрализуют соляную кислоту, уменьшают раздражающее действие ферментов, адсорбируют на себе желчные кислоты, повышают образование бикарбонатов, обладают цитопротективным действием, способствуют более быстрому очищению пищевода и ощелачивают содержимое желудка, что в свою очередь улучшает работу нижнего пищеводного сфинктера. Антациды делятся на растворимые и нерастворимые. Растворимые антациды действуют более быстро, но кратковременно. К ним относятся двууглекислая сода, карбонат кальция (мел) и окись магния. В настоящее время растворимые антациды практически не применяются в связи с тем, что они оказывают не только местное действие на желудочно-кишечный тракт, но и общее ощелачивающее действие на весь организм, что сопровождается большим количеством побочных эффектов. Нерастворимые антациды оказывают более длительное действие. Эти препараты в своей основе содержат невсасывающиеся алюминий и магний. Антациды применяются через 1—2 часа после еды на ночь.
К ним относятся следующие препараты:
• альмагель — препарат выпускается в виде суспензии во флаконах по 170 и 200 мл, назначается 3 раза в день за 30 минут до еды и 1 раз на ночь. Детям в возрасте до 10 лет назначают по 1/2—1/3 дозировочной ложки, 10—15 лет — по 1 дозировочной ложке, старше 15 лет — по 1—2 дозировочных ложки. Курс лечения составляет 3—4 недели;
• маалокс — лекарство выпускается в виде таблеток, суспензии для приема внутрь во флаконах по 250 мл и пакетиках по 15 мл, назначают через 1—2 часа после еды и на ночь, применяют по 1—2 пакетика или таблетки 3—4 раза в день. Перед употреблением суспензию во флаконах взбалтывают, пакетики разминают, а таблетки разжевывают или держат во рту до полного рассасывания;
• гастал — препарат имеет вид таблеток, которые проглатывают не разжевывая по 1- 2 таблетки 3—4 раза в день;
• фосфалюгель — представлен гелем в пластмассовых пакетиках, который принимают внутрь, в неразбавленном виде, 2—3 раза в день, запивая небольшим количеством жидкости или разбавляя в половине стакана с водой;
• де-нол — препарат выпускается в таблетках. Детям до 12 лет применяют таблетки по 120 мг, а у детей старше 12 лет и у взрослых — 240 мг 2 раза в день за 30 минут до еды или через 2 часа после приема пищи. Курс лечения составляет 4—8 недель. Основным веществом препарата является коллоидный висмут, действие которого заключается в образовании пленки на слизистой оболочке, которая усиливает слизеобразование и оказывает цитопротективное действие.
Цитопротекторы — препараты, ускоряющие заживление эрозивно-язвенных дефектов слизистой оболочки желудочно-кишечного тракта:
• вентер (сукральфат) — используют внутрь за 1/2— 1 час до еды по 500 мг 4 раза в день. Препарат выпускается в виде таблеток по 500 мг, которые проглатывают не разжевывая, запивая небольшим количеством воды. Курс лечения составляет 4—6 недель и более;
• нитрат висмута (викалин, викаир) — обладает обволакивающим и вяжущим действием — применяется лекарственное средство за 15—30 минут до еды, по 100—200 или 300 мг 3—4 раза в день. Курс лечения не менее 10 дней, в среднем составляет 1 месяц.
С целью уменьшения повреждающего действия желудочного содержимого на слизистую оболочку пищевода и желудка применяются антесекреторные препараты:
• Н2-гистаминоблокаторы — улучшают микроциркуляцию в слизистой оболочке, уменьшают выработку пепсина, повышают образование бикарбонатов, стимулируют процессы заживления эрозивно-язвенных дефектов слизистых оболочек. К ним относятся следующие средства:
а) циметидин — выпускается в форме таблеток и капсул по 200, 300, 400, 600 и 800 мг, однако препарат применяется только у детей старше 14 лет кратностью 2—3 раза в день. Однако при лечении циметидином может возникнуть «феномен рикошета», т.е. повышение концентрации соляной кислоты выше первоначального уровня после прекращения лечения;
б) ранитидин — выпускается в виде таблеток по 150, 200 и 300 мг, а также в ампулах по 2 и 5 мл. Детям лекарство назначается из расчета 2—8 мг/кг 2—3 раза в сутки, взрослым по 150 мг 2 раза в день. Продолжительность лечения составляет 4—8 недель;
в) фамотидин — так же, как и ранитидин, имеет вид таблеток по 20 и 40 мг, применяется по 1/2— 1 таблетке (20 мг) 2 раза в день, детям препарат назначается из расчета 5—10 мг/кг на прием;
• ингибиторы протоновой помпы:
а) омепразол (лансопразол, эзомепразол) — выпускается в таблетках или капсулах по 10,20 и 40 мг в 2 приема в день, курс лечения составляет 4 недели. Препарат назначается по 20 мг 2 раза в день;
б) эзомопразол (нексиум) — препарат назначается по 10—40 мг 1 раз в день;
в) рабепразол (париет) — препарат применяется в дозе 10—20 мг 1 раз в день. Курс лечения в среднем составляет 4 недели;
г) пантопразол — препарат выпускается в таблетках по 20 и 40 мг, назначается по 40—80 мг в сутки в 2 приема.
С целью ускорения продвижения пищи из желудка по желудочно-кишечному тракту, а также для повышения тонуса нижнего пищеводного сфинктера и предотвращения обратного заброса пищи используются препараты группы прокинетиков:
• домперидон (мотилиум, мотилак) — препарат назначают из расчета 0,25 мг/кг внутрь, детям с массой тела 20—30 кг по /2 таблетки, а детям с массой свыше 30 кг по 1 таблетке 3 раза в день за 15— 30 минут до еды. Препарат выпускается в таблетках по 10 мг. Курс лечения составляет 2—4 недели;
• церукал (метоклопрамид, реглан) — производится в таблетках для приема внутрь по 5, 10 мг и в ампулах для внутримышечного введения. Детям старше 6 лет назначается по 1/— 1 таблетке 3 раза в день, взрослым — по 1—2 таблетки 3 раза в день.
В комплексное лечение заболеваний, сопровождающихся изжогой, целесообразно включать ферментные препараты:
• панкреатин — выпускается в таблетках и драже по 200, 250 и 500 мг, назначается детям в возрасте 6—7 лет по 1 таблетке, 8—9 лет по 1—2 таблетки, 10—14 лет и взрослым — по 2 таблетки 3—4 раза в день во время еды;
• панзинорм-форте — применяется по 1 драже 3 раза в день во время еды;
• фестал — применяется средство по /2— 1 —2 таблетки 3 раза в день во время или после еды;
• дигестал — состоит из экстракта желчи и фермента (панкреатина). Препарат назначается внутрь по 1—2 драже 3 раза в день во время еды;
• энзистал — назначается по 1—2 таблетки, 3—4 раза в день во время еды;
• мезим-форте — принимается по 1—2 таблетки, 3 раза в день до еды или во время еды, не разжевывается и запивается большим количеством воды;
• креон — выпускается в капсулах, назначается детям до 1 года по 1/4 —1/2 капсулы, детям старше 1 года — по 1/2— 1 капсуле, взрослым — по 1—2 капсулы с каждым приемом пищи.
С целью снижения газообразования в желудочно-кишечном тракте применяются сорбенты. К ним относятся следующие препараты: активированный уголь, полисорб, лактофильтрум, неосмектин, смекта, энтеросорбент, энтерогель.
При выраженном метеоризме, который протекает с повышением внутрибрюшного давления, необходимо назначение ветрогонных средств: плоды фенхеля, ветрогонный сбор (листья перечной мяты, плоды фенхеля, корневища валерианы), плоды укропа пахучего, симетикон (гаксон, эспумизан, бэби-калм).
Обновлено: 2019-07-09 23:45:21
Источник


