Дифференциальная диагностика синдрома запора
Запор хронический – это состояние, которое характеризуется выделением кала не чаще 3-х раз в неделю, или затруднение дефекации с регулярным незначительным освобождением кишечника малым количеством каловых масс (не более 35 г), имеющих плотную консистенцию, а также перемещение каловых масс по кишечнику свыше 5-ти суток.
При неизмененном процессе пищеварения, пища, которая была употреблена в течение 8-ми часов после последнего акта дефекации, выводится в течение суток.
Эпидемиология
Фактически любой человек хотя бы единожды в своей жизни встречался с такой неприятностью, как запор, а хроническими запорами страдает 10–50% взрослого населения цивилизованных государств и до 30% детей в возрасте 6–12 лет, что позволяет рассматривать данную тему как остроактуальную проблему гастроэнтерологии.
Хронические запоры включены в список 7-ми самых распространенных болезней цивилизации наряду с ожирением, сахарным диабетом, гиперхолестеринемией, ишемической болезнью сердца, холелетиазом, дивертикулезом и раком толстой кишки.
К запорам наиболее часто предрасположены женщины и лица старших возрастных групп.
Этиопатогенез
Запор – многофакторное заболевание. Причины, которые его могут вызвать, подразделяют на функциональные и органические. Большее распространение имеет функциональный характер нарушения опорожнения кишечника.
Его подразделяют на запор с нормальным транзитом содержимого кишечника, с замедленным транзитом и непроходимостью тазового дна. Обычно выделяют следующие состояния, при которых может возникнуть задержка стула, объясняемая функциональными изменениями:
– функциональный запор;
– синдром раздраженного кишечника с запором.
В зависимости от причины органические запоры подразделяют на:
• Первичный запор, при котором выявляются аномалии развития и иннервации толстой кишки.
• Вторичный запор – является одним из проявлений различных заболеваний толстой и прямой кишки, патологических состояний иных органов и систем с метаболическими изменениями или побочным эффектом применяемых фармпрепаратов.
• Идиопатический запор рассматривается как изменение моторной функции толстой кишки невыясненной этиологии.
Выделяют две большие группы патофизиологические нарушений, при которых могут развиваться запоры:
Ι. Нарушение заполнения сигмовидной кишки:
• Небольшой объем содержимого кишки:
– голодание;
– недостаточное количество клетчатки в пище или повышенное содержание танина;
– обезвоживание организма (применение мочегонных фармпрепаратов, недостаточное употребление жидкости, обильная рвота или кровотечение, продолжительное нахождение в условиях повышенной температуры окружающей среды).
• Уменьшение времени передвижения содержимого кишечника:
– механические препятствия (беременность, новообразования в брюшной полости или стенозирование и спаечные процессы при различных заболеваниях);
– аномалии развития (мегаколон, долихосигма, болезнь Гиршпрунга);
– нейрорегуляторные нарушения, сопровождаемые замедлением перистальтических волн или их ослаблением;
– заболевания сосудов (ишемический абдоминальный синдром, васкулиты);
– заболевания с метаболическими изменениями (гипотиреоз, гиперпаратиреоз, сахарный диабет, повышение содержания кальция или снижение содержания калия в крови);
– побочное действие фармакотерапии (опиаты, нейролептики, сорбенты, антациды, препараты железа, нерациональное применение секреторных слабительных фармпрепаратов);
– продолжительный постельный режим, низкая двигательная активность;
– иные заболевания пищеварительного тракта (холецистит, язвенная болезнь желудка или хронический гастрит с повышенной секреторной функцией, возникновение патологического висцеровисцерального рефлекса).
ΙΙ. Причины нарушения акта дефекации:
• Акт дефекации, сопровождающийся болевыми ощущениями:
– заболевания аноректальной области, сопровождающиеся воспалением;
– геморрой.
• Непереносимость повышения внутрибрюшного и/или внутриректального давления:
– несостоятельность мышц брюшного пресса и/или тазового дна;
– повышенное напряжение мышечных сфинктеров;
– ректоцеле.
• Изменение привычного стереотипа акта дефекации (длительная поездка, некомфортные условия, пребывание в необычной обстановке).
• Различные нарушения психики (деменция, депрессия, шизофрения).
Клиническая картина
Симптоматика запора во многом зависит от причины возникновения, продолжительности, выраженности и особенностей изменений в кишечнике. Наиболее часто запоры характеризуются постепенным развитием.
О диагнозе хронического запора возможно предположить в случае выявления 2-х любых симптомов, которые присутствуют свыше 12-ти недель на протяжении последнего полугодия (в соответствии с Римскими критериями ΙΙΙ-го пересмотра):
– стул не чаще 3-х раз в неделю;
– потребность в напряжении мышц брюшного пресса свыше 25% времени акта дефекации;
– повышение плотности кала (Ι–ΙΙΙ-й типы по Бристольской шкале формы кала: тип Ι – разделенные плотные комки в виде «овечьего» кала; тип ΙΙ – форма колбаски, состоящая из плотных комков; тип ΙΙΙ – форма колбаски, имеющая неровную поверхность);
– ощущение незавершенного акта дефекации или неполного опорожнения кишечника;
– ощущение непроходимости прямой кишки;
– необходимость в принудительном опорожнении прямой кишки (мануальная помощь для облегчения акта дефекации не менее чем в 25% дефекаций – пальцевым удалением фекалий, поддержка тазового дна).
Диагноз функционального запора ставится методом исключения органической патологии и вторичных функциональных расстройств при эндокринной патологии, при использовании фармпрепаратов с побочным закрепляющим эффектом.
Клинический вариант синдрома раздраженной кишки с преобладанием запоров может иметь следующие проявления:
– уменьшение частоты дефекаций до 2-х или менее в неделю;
– повышенное напряжение во время акта дефекации;
– безрезультатные позывы на дефекацию;
– ощущение неполного опорожнения кишечника;
– уменьшение массы фекалий (менее 35 г/сут.), твердый или «овечий» кал;
– отсутствие крови в кале;
– увеличение частоты ситуационно обусловленных возникновений и (или) усиления запоров. Ситуация отказа: тяжелая разочарованность, чувство отверженности, утрата родного человека, серьезные проблемы на работе, ситуации, вынуждающие к общению с незнакомыми людьми – в том числе, пользование общим туалетом;
– сочетание запора со снижением полового влечения;
– в структуре личности «анальная фиксация» характера: своенравие, любовь к порядку, расчетливость.
У пациентов, страдающих запорами, выявляется нервозность, подавленность настроения, нарушение сна, быстрая утомляемость, появляются головные и мышечные боли.
Осложнения
Хронические запоры могут стать причиной вторичного хронического колита, проктосигмоидита, геморроя, трещин заднего прохода, в некоторых случаях возникает парапроктит.
В некоторых случая запор может привести к расширению и удлинению толстой кишки – приобретенный мегаколон, что еще в большей степени приводит нарушению перистальтики и упорному течению заболевания.
Продолжительная задержка каловых масс в слепой кишке может стать причиной заброса их в подвздошную кишку, что приводит к возникновению рефлюкс-энтерита.
Каловый завал – подобное состояние относительно часто возникает у престарелых лиц и у психических больных. Больной забывает о времени последней дефекации и прекращает контролировать его регулярность. Вокруг калового камня продолжительное время могут сохраняться пространства, через которые может проходить жидкий кал, который больной воспринимает за послабление стула и предпринимает меры по его лечению, что еще больше утяжеляет заболевание с возникновением частичной или полной непроходимости прямой кишки.
Давление твердых каловых камней на кишечную стенку сопровождается некрозом, прободением и в конечном итоге – перитонитом. Наиболее опасным осложнением запоров является возникновение колоректального рака.
Диагностика
Диагностика запора носит поэтапный характер. Она начинается с первичного сбора анамнеза. При этом необходимо выяснить следующую информацию: продолжительность нарушения акта дефекации, особенности питания, двигательную активность, лечение иных заболеваний фармпрепаратами, которые могут привести к запору, выявление сопутствующих заболеваний.
На втором этапе проводится физикальное и инструментальное обследование, направленное на выявление заболеваний, которые могут спровоцировать запор.
Колоноскопия или ректороманоскопия и ирригоскопия выполняются пациентам старше 50-ти летнего возраста, при давности запора менее полугода, при безуспешности применения диетических мер или при наличии симптомов «тревоги». В более молодом возрасте колоноскопию проводят при наличии у близких родственников колоректального рака.
Для верификации дисфункции мышц тазового дна показана дефектография, электромиография и аноректальная манометрия. Если при обследовании пациента органическая патология не выявлена, то, в соответствии с Римскими критериями, имеющуюся клиническую симптоматику запора диагностируют как функциональный запор или синдром раздраженного кишечника.
Дифференциальная диагностика
Запор вследствие гипокинезии толстой кишки необходимо дифференцировать от затрудненной дефекации вследствие дисфункции мышц тазового дна.
Настораживающими симптомами при осуществлении дифференциальной диагностики считаются лихорадка, примесь крови в кале, кишечные расстройства, прерывающие сон, беспричинная потеря веса, анемия, лейкоцитоз, ускоренная СОЭ, изменение биохимических и иммунологических показателей, симптомы, впервые возникшие в возрасте 50-ти лет.
Лечение и профилактика
Выявление и лечение основного заболевания, которое может сопровождаться возникновением запоров; рациональное контролируемое применение фармпрепаратов, побочным эффектом которых возможен запор, их своевременная отмена или замена на иную фармгруппу.
Коррекция психологического состояния, увеличение двигательной активности (активные прогулки, физические упражнения на мышцы передней брюшной стенки).
Массаж живота, электромиостимуляция передней брюшной стенки (особенно у лиц с ограниченными физическими возможностями).
В рацион питания при запоре должно входить не менее 35 г пищевых волокон в сутки. При этом предпочтение должно отдаваться растворимым пищевым волокнам, к которым относятся пектины, камеди, олигосахариды, инулин.
В лечебном питании лиц, страдающим функциональным запором или синдромом раздраженного кишечника в сочетании с дисбиозом кишечника, рекомендуется употребление ягод, фруктов и овощей, обладающих бактериостатическим действием, способствующих угнетению брожения в кишечнике и нормализующих его перистальтику; применение пробиотиков и пребиотиков.
Необходимо ограничить употребление в пищу продуктов, которые способствуют задержке опорожнения кишечника: сушеная черника и груши, крепкий чай, натуральные красные вина, протертая и вязкая пища (слизистые супы, протертые каши, манная и расовая каши).
Кроме того, пациентам с запорами необходимо увеличить потребление жидкости – воды, сока. Рекомендуются минеральные воды «Ессентуки № 17», «Баталинская», «Славянская», «Смирновская» комнатной температуры по 1-му стакану 3 раза вдень за 30–40мин до еды большими глотками в большом темпе.
Больные с запором должны вырабатывать позывы на дефекацию в одно и то же время в утренние часы. Для этого после пробуждения необходимо натощак выпить стакан прохладной воды или сока, после чего выполнить утренний туалет. При неудаче – принимается завтрак и повторяется попытка вызывания дефекации. В случае неэффективности за 5–7 мин до дефекации вводится ректальная свеча.
В случае отсутствия эффекта от диетических мер больным с запорами назначают слабительные с осмотическим эффектом, которые не расщепляются ферментами тонкой кишки, а поступают в ободочную кишку в неизмененном виде.
Фармпрепараты, используемые для нормализации моторной функции кишечника, не являются универсально эффективными, что обусловливает необходимость индивидуального подхода в лечении подобных больных.
Препараты различных групп могут применяться постоянно или при необходимости. Пациентам с периодически возникающими симптомами затруднения опорожнения кишечника и их различной интенсивностью рекомендуется прием фармпрепаратов по необходимости.
При гипермоторной (спастической) дискинезии используют миогенные спазмолитики. При упорных запорах, обусловленных гипомоторной дисфункцией кишечника, применяется стимулятор 5-HT-рецепторов, находящихся на нейронах интрамуральных сплетений желудочно-кишечного тракта.
Главный принцип в случае применения слабительных средств – регулярный их прием в минимально эффективной дозе, а не эпизодический в высокой дозе, что может привести к нежелательным последствиям.
В настоящее время практически престали применяться слабительные, усиливающие моторную функцию кишечника, к которым относятся антрагликозиды (препараты сены, крушины, ревеня, комбинированные слабительные).
Неконтролируемое применение подобных фармсредств может спровоцировать формирование дистрофических процессов в гладкой мускулатуре стенки кишки и нервной системе кишечника, а также привести к меланозу.
Запоры в подобной ситуации могут чередоваться с поносами, возникает вероятность развития воспалительных и атрофических изменений в толстой кишке.
Все реже находят применение синтетические слабительные (бисакодил, гутталакс) из-за наличия ряда побочных эффектов, ограничивающих их применение (кишечная колика, абдоминальные боли, метеоризм, аллергические реакции, диарея с возможностью снижения артериального давления, дегидратация с нарушением водно-солевого баланса).
Довольно высокой степенью безопасности обладает группа «кишечных наполнителей», которые также усиливают моторику. Лекарственные вещества данной группы набухают в кишечнике и механически раздражают его стенку. В перечень веществ с подобными свойствами включены отруби, агар-агар, морская капуста, семя подорожника и льна.
Кроме слабительных средств, для лечения запоров в виде второстепенной терапии могут использоваться ферментативные препараты, содержащие желчь, желчегонные, лиофилизированная желчь, энкефалинергические фармпрепараты.
Источник
Запор — отсутствие дефекации в течение 24 ч или затрудненное опорожнение кишечника или неполное очищение кишки от каловых масс (синонимы — запор, обстипация). В норме количество стула должна быть адекватным потребляемому пищевому рациону, в среднем его вес составляет 200 г в сутки. Однако при употреблении большого количества растительной клетчатки масса стула может возрастать до 500 г в сутки, поскольку прием с пищей 1 г клетчатки вызывает увеличение объема каловых масс на 20 г.
Диагностика запоров трудностей не вызывает. На первом этапе дифференциальной диагностики нужно установить природу запора — функциональную или органическую.
Функциональные запоры
Особенности клинической симптоматики:
- промежуток времени между актами дефекации редко превышает 48 часов.;
- появление запора вызвано особенностями питания, психическими факторами, малоподвижным образом жизни;
- отсутствуют системные расстройства обмена веществ со стороны целостного организма;
- отсутствуют рентгенологические и гистологические изменения со стороны слизистой оболочки кишечника.
Органические запоры
Основные клинические признаки:
- задержка кала сопровождается метеоризмом, вздутием живота, болями;
- запор сопровождается системными расстройствами со стороны целостного организма, чаще всего аллергическими реакциями — кропивницей, отеком Квинке;
- выявляют рентгенологические и гистологические изменения со стороны слизистой оболочки кишечника.
На втором этапе дифференциального поиска составляют план для каждой группы и проводят дифференциальный диагноз внутри группы.
Функциональные запоры:
- Алиментарные.
- Ситуационные.
- Синдром раздраженной толстой кишки.
- Гиподинамические запоры.
Алиментарные запоры
Возникают при использовании с пищей небольшого количества пищевых продуктов и при голодании, а также в случаях, когда в рационе подавляющее большинство составляют рафинированные продукты. Изменение характера пищи, ее обогащение продуктами, содержащими большое количество клетчатки, приводит к нормализации стула. Длительное наличие запоров приводит к уменьшению чувствительности рецепторов прямой кишки и, как следствие, – к прогрессированию запоров.
Ситуационные запоры
Возникают при условии контролируемого коркового удержания дефекации в связи с отсутствием условий, страхом, например, кровотечений при геморрое. Появление таких запоров может быть обусловлено плохими санитарно-гигиеническими условиями, присутствием посторонних лиц, длительными командировками. Со временем, если воздействие провоцирующего фактора сохраняется, запоры становятся привычными. Вследствие раздражения твердыми каловыми массами ампулы прямой кишки возникает ее воспаление, и в первых порциях каловых масс может быть кровь, слизь или даже гной. Во время объективного обследования у таких больных выявляют боль при пальпации участка проекции сигмовидной кишки; кишка переполненная каловыми массами.
Синдром раздраженной толстой кишки
Один из вариантов функциональных расстройств желудочно-кишечного тракта. Типичным является прежде всего чередование поносов и запоров. При синдроме раздраженного толстого кишечника обнаруживают не столько полное отсутствие стула, сколько затрудненное освобождение от кала. Количество позывов к дефекации может превышать 8-10 раз за 1 час, но количество кала, выделяемого за один раз, минимальная. Начальные порции кала твердые, хорошо оформленные и мелкие (в виде орешков). Последние порции кала жидкие, иногда со слизью. Дефекация сопровождается сильными болями по ходу толстого кишечника, которые исчезают только после его полного освобождения.
Другие проявления заболевания:
- Слизистые колики — на фоне сильной боли по ходу толстого кишечника возникают позывы к дефекации, заканчивающиеся выделением большого количества слизи (иногда более 1 л) в виде желе, плотных лент; после колики стул может отсутствовать несколько дней.
- Психоневрологические расстройства — увеличенный уровень страха за себя и своих близких, нерешительность, подозрительность. При инструментальном обследовании органической патологии со стороны кишечника не находят. Обнаруживают лишь чередование зон гипер- и гипоперистальтики.
Гиподинамические запоры
Их появление вызвано малоподвижным образом жизни, длительным пребыванием в постели в результате болезни, гипотонусом мышц передней стенки живота, что обусловлено многочисленными родами или ожирением. Каловые массы оформлены, твердые, выделяются в виде крупных конгломератов. Вследствие образования трещин заднего прохода в первых порциях кала может быть небольшая примесь свежей крови. Сохраняется определенный промежуток между актами дефекации, как правило, 2-3 суток.
Органические запоры
Гипокинетические запоры:
- Ослабление из-за пареза перистальтики кишечника.
- Брюшные катастрофы, оперативные вмешательства.
- Хронические отравления солями тяжелых металлов (ртуть, свинец).
- Гипотиреоз.
- Гиперпаратиреоз.
- Сахарный диабет.
- Ожирение.
- Климактерический синдром.
Накопление кала в расширенных и/или удлиненных участках кишечника:
- Мегаколон
- Долихоколон
- Дивертикулы толстого кишечника.
Обструктивные запоры:
Обструкция кишечника, обусловленная внутрикишечными факторами:
- Опухоли кишечника
- Системная склеродермия
Сжатие кишечника извне:
- Беременность
- Портальная гипертензия, асцит
- Внекишечные опухоли
- Спаечная болезнь.
Гипокинетические запоры
Ослабление или парез перистальтики кишечника. У больных с брюшными катастрофами в большинстве случаев отмечают внезапное прекращение опорожнения. Быстро вздувается живот, в петлях тонкого кишечника в большом количестве скапливается газ, но газы с заднего прохода не отходят. Больных беспокоит икота с запахом тухлых яиц или кала. Аускультативно выявляют послабление или полное отсутствие перистальтики («гробовая тишина»). Пальпаторно выявляют увеличение тонуса мышц передней стенки брюшины, симптомы раздражения брюшины. На обзорной рентгенограмме живота обнаруживают накопление газа в петлях кишечника. Употребление слабительных средств, в т. ч. и осмотических, неэффективное. После ликвидации причины (зашивание перфоративной язвы, резекция некротизированного участка кишечника) могут быть эффективными препараты, стимулирующие моторику кишечника, прозерин и его аналоги. В каловых массах после ликвидации запора обнаруживают слизь, непереваренные остатки пищи.
Отравление солями тяжелых металлов, кроме запора, проявляют себя также неврологической симптоматикой (например, нейросатурнизм), а также поражением печени или почек.
При гипотиреозе запор может быть одним из первых проявлений болезни. В дальнейшем на первый план выходят другие проявления патологии, из которых прежде всего нужно обратить внимание на отеки.
При гиперпаратиреозе отмечают множественные повреждения желудочно-кишечного тракта, связанные как с кальцинозом и артериолосклерозом сосудов брыжейки, так и с непосредственным влиянием избыточного количества паратгормона. Конечно копростаз развивается на фоне язвенной болезни двенадцатиперстной кишки (реже – желудка), что характеризуется злокачественным течением.
Сахарный диабет, осложнившийся кишечной нейропатией, также может приводить к развитию копростаза.
Обычно обстипация бывает умеренной: следом за выделением комка твердого кала вытекает стул обычной консистенции. Но в ряде случаев копростаз бывает крайне упорным, выходя на передний план в симптоматике заболевания и приводя к значительному расширению толстой кишки. Ожирение также приводит к развитию обстипации, однако, кроме нее, со стороны желудочно-кишечного тракта могут отмечаться боли в правом подреберье, отрыжка, изжога.
Развитие копростаза нередко бывает связано с возникновением климактерического синдрома. Изменение гормонального статуса организма женщины приводит к нарушениям моторики толстой кишки, причем основная роль в торможении перистальтики предоставляется дериватам прогестерона.
Накопление кала в расширенных или удлиненных участках кишечника
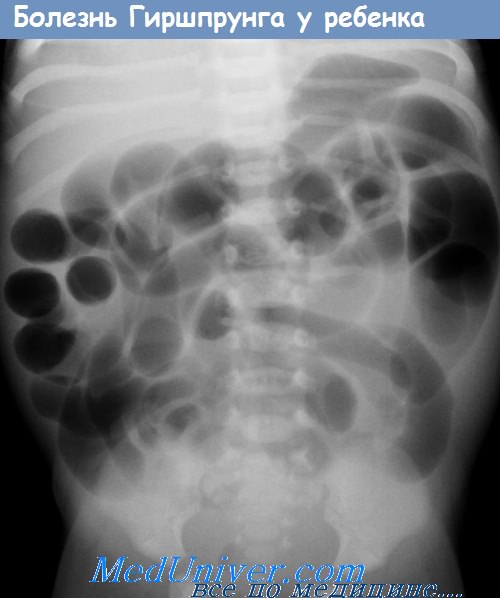
Характеризуется стойкими длительными задержками между актами дефекации — иногда 10 и более суток; образно выражаясь, испражнения возникает при накоплении определенной «критической» массы кала. Каловые массы очень твердые, сухие, выделяются большим объемом. Кроме запоров, выявляют также усиление гнилостных процессов, интоксикацию, аллергические реакции. Длительные запоры могут обусловить появление тошноты, рвоты. При рентгенологическом обследовании выявляют удлинение или расширение петель кишечника. Вздутие живота вследствие накопления газов вызывает уменьшение дыхательной экскурсии диафрагмы. Классический вариант такого запора — болезнь Гиршпрунга, патоморфологическим субстратом которой является врожденное отсутствие интрамуральных вегетативных ганглиев в толстом кишечнике. Запоры беспокоят больных с раннего детства.
Обструктивные запоры
В большинстве случаев запор развивается медленно (кроме ситуаций, вызванных острой кишечной непроходимостью). Сначала отмечают удлинение акта дефекации, уменьшению количества кала, что его выделяет больной за одну дефекацию. Со временем для высвобождения кишечника требуется все больше актов дефекации; отмечают обратно пропорциональное соотношение между объемом каловых масс и количеством актов дефекации. Параллельно с нарастанием обструкции усиливаются бродильные процессы, возникают метеоризм и вздутие кишечника. При объективном обследовании, в т. ч. и рентгенологическом, выявляют раздутые петли кишечника выше места препятствия (чаши Клойбера). Для диагностики непосредственной причины кишечной обструкции используют, кроме простой обзорной рентгенограммы органов брюшной полости, рентгенконтрастное исследование, лапароскопию, колоноскопию.
Обструкция кишечника, обусловленная внутрикишечными факторами
Важный признак такой обструкции – наличие в кале патологических примесей (гноя, крови, слизи). Но это можно установить только после ликвидации запора (если это вообще возможно). Поэтому установление того факта, что обструкция вызвана внутрикишечными факторами, основывается на выявлении и анализе других проявлений болезни, и прежде всего на результатах инструментальной диагности – кикровотечения, наряду с нарастающим запором, является одним из самых ранних проявлений злокачественного роста. Особенно это касается тех случаев, когда опухоль локализована в тонком кишечнике. Собственно странгуляционная и инвагинационная необходимость кишечнике проявляются в первую очередь болевым абдоминальным синдромом с нарастанием клиники острого живота. Нарастающий запор может наблюдаться в клинике системной склеродермии
Сжатие кишечника извне
Отмечают медленное уменьшение количества каловых масс. Полной обструкции кишечника и, как следствие, полного исчезновения опорожнения не происходит. При прорастании внекишечной опухоли в стенку кишечника, что происходит на поздних стадиях опухолевой прогрессии, количество каловых масс практически не меняется, но в кале обнаруживают кровь. Спайки в брюшной полости развиваются после оперативных вмешательств, травм. Возможны два варианта течения — острая кишечная непроходимость и собственно спаечная болезнь. Последняя проявляется ощущением распирания в брюшной полости, выраженным вздутием живота. При обследовании обнаруживают увеличение живота, при пальпации его передняя стенка мягкая или умеренно резистентна. Кишечные шумы резко ослаблены. Характерный признак болезни — уменьшение или кратковременное исчезновение вздутия после общей анестезии.
Диагностическая тактика у больных запором
При первичном обращении пациента к врачу следует уточнить давность запоров. Острые запоры часто бывают “ситуационными”. Например, у туристов, при употреблении определенных продуктов, лекарств или обусловленные эмоциональными факторами. Они могут быть связаны с обострением хронических заболеваний верхних отделов пищеварительного тракта (язвенная болезнь) или аноректальной области (тромбоз геморроидальных узлов, анальная трещина). Тщательно собранный анамнез позволяет врачу ориентироваться в необходимых диагностических исследованиях.
При хронических запорах следует сделать акцент на анализе возможных сопутствующих нейроэндокринных расстройств, психических заболеваний, системных заболеваний соединительной ткани, патологии обмена веществ.
Нужно уточнить, принимает ли больной лекарственные препараты и какие. Например, при сахарном диабете в результате висцеральной нейропатии запоры имеют место у 60% больных, а при феохромоцитоме они встречаются не чаще чем в 15 %. Сульфат бария может привести к запору у лиц, склонных к ним, уже после однократного приема, а антидепрессанты лишь при длительном применении.
Если у больного отмечается ухудшение в состоянии с нарастанием запоров, потеря массы тела, анемия, необходимо прежде всего исключить опухолевое поражение толстой кишки или других внутренних органов.
Диагностическая программа дополняется колоноскопией с прицельной биопсией и ультразвуковым исследованием органов брюшной полости и малого таза.
Лечение запора
Прежде всего пациенту необходимо разъяснить природу имеющихся у него нарушений, что позволит улучшить сотрудничество с ним. Следует развеять страхи по поводу того, что запоры могут якобы привести к органическим нарушениям, вплоть до так называемого внутреннего отравления. У больных с симптоматическим запором на фоне соматических и других заболеваний нужно скорректировать лечение основного заболевания (например, изменить дозу гормонов при гипотиреозе и т.д.), по возможности отменить препараты, способные усиливать запоры. К ним относятся опиаты, антациды с кальцием и алюминием, противосудорожные и антихолинергические средства, антидепрессанты, диуретики и др.
Больные должны отказаться от приема стимулирующих слабительных и высоких очистительных клизм (1-1,5 л). Допустимы микроклизмы объемом до 200 мл ежедневно по утрам с целью выработки позыва на дефекацию и контроля готовности к ней. Режим терапии индивидуализируется.
При “алиментарном” запоре достаточно увеличить физическую нагрузку и добиться рационального, систематического питания, в более тяжелых случаях использовать пищевые волокна и бактериальные препараты.
Пищевые волокна — продукты растительного происхождения, содержащие неферментированные вещества, преимущественно полисахаридной природы – целлюлоза, гемицеллюлоза, лигнин и др. Их достаточное содержание в пище – залог нормального функционирования толстого кишечника. Благодаря влагосвязывающей способности они регулируют консистенцию каловых масс, увеличивают их массу и ускоряют продвижение кишечного содержимого по толстой кишке. Пищевые волокна используются в качестве субстрата для питания эндогенной анаэробной микрофлоры, увеличивая ее численность, а также обеспечивая продукцию жирных кислот, являющихся источником энергии для эпителия толстой кишки. К пищевым волокнам относят пшеничные отруби, микрокристаллическую целлюлозу, агар агар, ламинарию, льняное семя, препараты из семян подорожника. Из-за различия в химическом составе при их применении реализуются те или иные механизмы. Это означает, что при отсутствии эффекта от одних препаратов желаемый результат может быть получен другими. Обычно рекомендуется начать прием пшеничных отрубей от 3 до 6 столовых ложек в сутки с едой, предварительно обдав их кипятком. Количество жидкости увеличивают до 2-3 л в день. Пшеничные отруби не сразу проявляют свое действие. “Латентный” период может составлять 5-7 дней. Прием пшеничных отрубей сопровождается усиленным газообразованием из-за ферментации микроорганизмами. Если эффект не достигнут, возможно применение микрокристаллической целлюлозы в индивидуально подобранной дозе (4-9 г в сутки) или препарата из семян подорожника (Мукофальк 10-30г в сутки). Последний в 40 раз больше удерживает жидкость, не дает интенсивного газообразования, лучше переносится больными. Пищевые волокна можно комбинировать. Однако их применение лимитируется, если больной не способен к увеличению потребления жидкости, что может быть причиной возникновения обструкции.
Восстановление нормального кишечного биоценоза эффективно лишь в случаях легкого запора. Для лечения запоров можно использовать препараты коли-, бифидум- и лактобактерий, самостоятельно или в комплексе с пищевыми волокнами. Бифидум- и лактобактерии лучше, так как они относятся к слабым продуцентам газов и способны уменьшить явления метеоризма. Продолжительность такой терапии точно не установлена.
Осмотические слабительные занимают важное место в лечении запоров. Их непосредственный эффект выше пищевых волокон. В то же время они безопасны при длительном приеме. Лактулоза – синтетический углеводород, расщепляется в подвздошной кишке с образованием молочной и других кислот. Это приводит к снижению рН, повышению осмотического давления и стимуляции перистальтики. Впоследствии происходит увеличение сахаролитической кишечной микрофлоры, пролиферация же азотопродуцирующих микроорганизмов прекращается. Это свойство находит применение в лечении печеночной энцефалопатии в дозе 30-45 мл в сутки проявляет эффект через 48 часов, но он нередко сопровождается ощущением вздутия и распирания в животе.
К слабительным средствам, которые размягчают фекалии, относят вазелиновое масло и масляные клизмы. В некоторых клинических ситуациях (в частности, при обструкции) применение вазелинового масла в течение нескольких дней вполне оправдано. Более длительное лечение может привести к нарушению всасывания, гранулематозных реакций.
Известными стимулирующими слабительными являются Бисакодил, сена и пикосульфат натрия. Отношение к стимулирующим слабительным должно быть очень осторожным. Их применение должно быть лишь вынужденной мерой, когда другие более физиологичные способы нормализации эвакуаторной функции кишечника исчерпаны. Негативное отношение связано с тем, что по мере увеличения продолжительности их использования эффективность лечения снижается, а шансы нормализовать работу кишечника становятся призрачными. Через 5 лет приема на те же слабительные реагируют лишь 5% больных, а через 10 лет лишь 11 %. Подавляющее большинство больных, принимающих стимулирующие слабительные, отмечают усиление болей в животе. Наблюдается меланоз слизистой, а у трети больных формируется “инертная” толстая кишка. Больные с меланозом имеют повышенный риск карциномы. В связи с этим в некоторых странах уже ограничено использование таких слабительных средств, особенно у беременных и детей. Однако кратковременный прием может быть признан безопасным. В определенной степени все вышесказанное относится и к бисакодилу и к пикосульфату натрия. Однако действие пикосульфата мягче. При неизбежности их применения препараты нужно использовать 1 раз в 3-4 дня в минимально эффективной дозе, что позволит в течение длительного времени сохранить чувствительность к ним и избежать негативных последствий.
К регуляторам моторики относят спазмолитики и прокинетики. Выбор препарата диктует конкретная клиническая ситуация. Однако у больных с синдромом раздраженной толстой кишки с преобладанием запоров есть все основания ожидать
успеха от лечения спазмолитиками (метиоспазмил, спазмомен, дуспаталин), тогда как прокинетики (домперидон) должны применяться у больных с атоническими запорами. Назначение спазмолитиков показано у больных с дивертикулезом.
Источник