Бродильная диспепсия и запор
Бродильная диспепсия – это комплекс симптомов, связанных с недостаточным расщеплением углеводов в тонкой кишке. Непереваренные вещества поступают в толстую кишку и под действием бактерий подвергаются брожению. Патологическое состояние снижает работоспособность, ухудшает качество жизни и, в тяжёлых случаях, приводит к дефициту основных питательных веществ.
Симптомы
При брожении образуются органические кислоты, углекислый газ, водород, которые раздражают слизистую оболочку кишечника, усиливают моторику. Каловые массы притягивают воду в просвет кишки и разжижаются. Патология встречается в любом возрасте. Характерные симптомы появляются после употребления пищи, богатой углеводами.
Кишечные проявления
Симптомы со стороны кишечника возникают при диспепсии любой степени тяжести.
-
 схваткообразные боли в животе, которые уменьшаются после отхождения газов и дефекации;
схваткообразные боли в животе, которые уменьшаются после отхождения газов и дефекации; - водянистый пенистый стул светло-желтого цвета более 2 раз в сутки;
- комочки в кале;
- кислый запах испражнений;
- чувство переполненности, вздутие живота;
- выделение газов практически без запаха.
Внекишечные проявления
При недостаточном переваривании углеводов уменьшается всасывание глюкозы, галактозы, фруктозы. Бродильная диспепсия без лечения приводит к хроническому воспалению в кишечнике с нарушением всех его функций. Развивается дефицит жиров, белков, витаминов, микроэлементов.
Симптомы:
-
 слабость;
слабость; - раздражительность;
- головокружение;
- снижение массы тела у взрослых, недостаточная прибавка веса у младенцев;
- сухость кожи;
- ломкость и изменение формы ногтей;
- выпадение волос.
Причины
Бродильную диспепсию вызывают две группы причин: ферментная недостаточность и нарушение питания.
Ферментная недостаточность
Панкреатическая амилаза в 12-перстной кишке расщепляет сложные углеводы – полисахариды до олиго- и дисахаридов. Под действием ферментов тонкой кишки из них образуются моносахариды, которые затем всасываются в кровь.
Кишечные ферменты обладают субстратной специфичностью, каждый из них преобразует только определённый дисахарид: лактаза расщепляет лактозу (молочный сахар), мальтаза – мальтозу, инвертаза – сахарозу и т. д. Нарушение работы одного фермента приводит к непереносимости конкретного продукта. В России лактазная недостаточность (непереносимость молока) встречается у 15% взрослого населения и у 18% детей до года. На фоне заболеваний кишечника развивается непереносимость нескольких углеводов.
Причины ферментной недостаточности:
-
 наследственность;
наследственность; - патология поджелудочной железы;
- бактериальные и вирусные кишечные инфекции;
- гельминтозы;
- хронический энтерит;
- болезнь Крона;
- пищевая аллергия;
- длительное парентеральное питание.
Нарушение питания
Когда поступление углеводов с пищей превышает возможности ферментных систем организма, часть непереваренных компонентов подвергается брожению. Диспепсия возникает при употреблении большого количества высокоуглеводистой пищи:
-
 цельное молоко;
цельное молоко; - молочные смеси для детского питания;
- кисломолочные продукты;
- свежие овощи и фрукты;
- сдоба;
- сладости;
- грибы;
- картофель;
- квас, пиво;
У пожилых людей активность ферментов снижается, и к бродильной диспепсии может привести даже небольшая погрешность в питании.
Диагностика
Диагностикой бродильной диспепсии и её причин занимаются педиатры, терапевты, гастроэнтерологи.
Клинические и лабораторные методы
-
 Сбор анамнеза, осмотр. Для постановки предварительного диагноза имеют значение типичные жалобы, указание на непереносимость конкретных продуктов, улучшение самочувствия после исключения их из рациона, семейный анамнез, острые и хронические болезни органов пищеварения.
Сбор анамнеза, осмотр. Для постановки предварительного диагноза имеют значение типичные жалобы, указание на непереносимость конкретных продуктов, улучшение самочувствия после исключения их из рациона, семейный анамнез, острые и хронические болезни органов пищеварения. - Копрограмма. При бродильной диспепсии кал имеет кислую реакцию. В результатах анализа выявляют неизменённую клетчатку, зёрна крахмала, молочную кислоту.
- Бактериологическое исследование кала – увеличивается количество йодофильной флоры: дрожжевых грибков, клостридий, кокков.
- Кал на яйца глист – выявляют вегетативные формы и цисты простейших, яйца кишечных паразитов.
- Анализ кала на углеводы – назначают для диагностики непереносимости лактозы у детей, не получающих прикорм.
- Нагрузочная проба с дисахаридами – после приёма молочного сахара или сахарозы определяют уровень глюкозы в крови. Недостаточное повышение показателя указывает на снижение активности лактазы или инвертазы.
Инструментальные методы
- Водородный тест – измеряют концентрацию водорода в выдыхаемом воздухе. Повышение показателя связано с бактериальным брожением в толстой кишке.
-
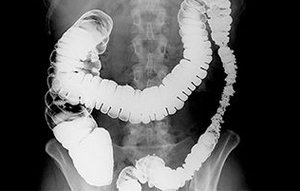 Рентгенограмма с контрастом. Пациенту дают выпить барий с лактозой или сахарозой и делают серию снимков. Ускорение продвижения контраста по кишечнику указывает на ферментную недостаточность.
Рентгенограмма с контрастом. Пациенту дают выпить барий с лактозой или сахарозой и делают серию снимков. Ускорение продвижения контраста по кишечнику указывает на ферментную недостаточность. - Биопсия слизистой оболочки тонкой кишки – определяют содержание энзимов в полученном материале. С помощью исследования выясняют, какого именно фермента не хватает.
- Эндоскопические методы диагностики. При ФГС и колоноскопии выявляют хронические заболевания кишечника, которые могут привести к бродильной диспепсии.
- УЗИ – диагностика причин патологии; уточняют структуру, размеры и патологические изменения органов живота.
Лечение
Цели лечебных мероприятий: уменьшение симптомов и нормализация работы пищеварительного тракта.
Питание
Коррекция рациона – обязательное условие успешной терапии бродильной диспепсии.
Основные принципы
- Диету назначают индивидуально, при недостатке конкретного фермента исключают из рациона углеводы, которые он должен расщеплять.
- При диспепсии на фоне заболевания органов пищеварения рекомендуют диету в соответствии с диагнозом.
- Всем пациентам запрещают продукты, усиливающие газообразование, грубую пищу.
- В тяжёлых случаях на 3-4 дня полностью исключают углеводы, увеличивают в рационе долю белковых продуктов.
- Рекомендуют дробное питание: небольшими порциями до 6 раз в день.
- Способы приготовления блюд: варка в воде или на пару, запекание в духовке.
Список продуктов
| Рекомендовано | Запрещено |
В первые дни лечения:
Через 3-4 дня:
|
|
Детям до года с непереносимостью молочного сахара назначают низколактозные и безлактозные смеси: NAN безлактозный, Нутрилак безлактозный плюс, Нутрилон премиум безлактозный и др.
Медикаменты
-
 Ферментные препараты. При нарушении работы поджелудочной железы назначают лекарства, содержащие панкреатические ферменты: Креон, Мезим форте. Если бродильная диспепсия связана с недостаточностью лактазы, рекомендуют Лактазар.
Ферментные препараты. При нарушении работы поджелудочной железы назначают лекарства, содержащие панкреатические ферменты: Креон, Мезим форте. Если бродильная диспепсия связана с недостаточностью лактазы, рекомендуют Лактазар. - Ветрогонные – группа средств, уменьшающих метеоризм, облегчающих отхождение газов: Эспумизан, Боботик, Плантекс.
- Спазмолитики – снижают тонус гладких мышц кишечника, оказывают обезболивающее действие: Бускопан, Но-шпа, Дюспаталин.
- Энтеросорбенты – связывают и выводят из кишечника токсические продукты и газы, которые образуются при брожении, закрепляют стул: Смекта, Неосмектин, Полисорб, активированный уголь.
- Противодиарейные средства – снижают перистальтику, уменьшают частоту дефекации: Имодиум.
Последствия и прогноз
Результаты лечения зависят от причины патологии и выполнения рекомендаций врача. Если бродильная диспепсия связана с генетическим дефектом дисахаридазы, улучшение состояния возможно только при строгом соблюдении диеты. Если причина патологии – острое заболевание, симптомы исчезнут после выздоровления и восстановления функций кишечника. У детей с лактазной недостаточностью стул нормализуется после введения прикорма.
Профилактика
Первичная профилактика бродильной диспепсии – это предупреждение заболеваний пищеварительного тракта:
-
 правильное сбалансированное питание;
правильное сбалансированное питание; - адекватная физическая нагрузка;
- борьба со стрессом;
- отказ от курения и алкоголя.
Для профилактики обострений патологии соблюдайте диету, принимайте лекарства, назначенные врачом. При ухудшении самочувствия не занимайтесь самолечением, вовремя обращайтесь к терапевту или гастроэнтерологу.
Источник

Бродильная диспепсия относится к функциональным расстройствам пищеварения и связана с нарушением переваривания и усвоения углеводов.
Обострения наиболее часто наблюдаются весной и летом. Теплый климат также способствует проявлению симптомов болезни. Секреция желудка снижается, в том числе из-за употребления большого количества жидкости в жаркую погоду.
Причины развития заболевания

Нарушения возникают из-за введения в рацион новых, непривычных продуктов. Патологию провоцирует и диета, богатая растительной клетчаткой или простыми углеводами. Основными факторами, ведущими к заболеванию становятся:
- снижение уровня ферментов, выделяемых желудком и поджелудочной железой, а также закисление внутренней среды за счет усиления выработки соляной кислоты;
- недостаточно тщательное пережевывание пищи, перекусы на ходу: еда смачивается слюной не в должной мере, тем самым не получает качественной предварительной обработки;
- газированные напитки и холодная вода стимулируют повышенную перистальтику тонкого кишечника и раздражают слизистую;
- нерациональное питание, высокое содержание в меню грубой растительной клетчатки и углеводистой пищи (особенно опасно длительное питание фастфудом);
- забродившие продукты (не обязательно пропавшие), к которым относят квас, пиво, также могут стать причиной расстройства;
- длительный прием лекарственных средств (антибактериальных, гормональных, противотуберкулезных препаратов, цитостатиков);
- спровоцировать недуг могут и такие болезни, как дисбактериоз, панкреатит, недостаточность фермента лактазы, участвующего в расщеплении дисахарида лактозы, глютеновая энтеропатия (непереносимость глютена);
- инфицирование организма паразитарными микроорганизмами.
Во время кишечного расстройства снижается уровень усвояемости углеводов, их нехватка начинается сказываться на состоянии всех внутренних органов. Нарушенный обмен веществ приводит к энергетическому голоду, от недостатка питания страдает в том числе головной мозг.
Бродильные процессы, происходящие в кишечнике, стимулируют выработку кислот и газов, негативно влияющих на слизистую. Помимо этого, продукты брожения всасываются кишечником и провоцируют отравление организма.
Острая форма патологии может поразить каждого, кто увлекается “обедами на скорую руку” и перееданиями. Длительные нарушения в питании приводят к развитию хронического расстройства.
Симптомы бродильной диспепсии

Основными признаками, свидетельствующими о развитии болезни у взрослых, становятся:
- повышенное газообразование, урчание в животе;
- образуемые в результате брожения газы давят на стенки кишечника, что проявляется ощущением вздутия живота, чувством распирания;
- тянущие боли в пупочной области, болевой синдром снижается после отхождения газов и после посещения туалета;
- диарея: стул светлого цвета, пенистый, с кислым запахом; количество дефекаций увеличивается до 10 раз в сутки;
- на фоне интоксикации развивается общая слабость, повышенная утомляемость, раздражительность, появляются головные боли.
При отсутствии терапии болезнь осложняется, появляются более серьезные симптомы:
- сильные боли в животе, колики;
- запоры и невозможность опорожнения кишечника;
- в жидком стуле обнаруживается слизь;
- опасные нарушения обмена веществ, характеризующиеся хроническим поносом и упадком сил.
Из-за недостаточной всасываемости витаминов развиваются анемия, воспалительные процессы в ротовой полости (глоссит, стоматит), атрофия слизистой.
Постоянная диарея может спровоцировать обезвоживание, которое, начинаясь сероватой бледностью, ознобом и вялостью, способно закончиться психическими расстройствами и шоковым состоянием.
Диагностика заболевания

На осмотре у доктора при пальпации явно проявляется вздутие, в разных отделах живота слышно урчание и переливание.
Основным методом выявления расстройства становится копрологический анализ каловых масс, который определяет наличие непереваренных остатков пищи (волокон клетчатки), крахмалистых сгустков, йодофильных бактерий, повышение кислотности.
Нарушение обменных процессов определяется по биохимическому анализу крови.
С помощью ФГДС проводится осмотр слизистой верхних отделов ЖКТ в целях исключения ее поражения.
Контрастная рентгенография проводится при подозрении на язвенную болезнь.
УЗИ органов брюшной полости помогает установить или опровергнуть онкологию, желчекаменную болезнь, панкреатит.
Диагноз ставится в случае отсутствия патологических изменений внутренних органов. Симптомы расстройства должны наблюдаться не менее трех месяцев, а первые признаки — появиться около полугода назад.
Принципы лечения бродильной диспепсии
Терапия назначается индивидуально в зависимости от причин, вызвавших заболевание. В некоторых случаях оказывается достаточным изменений в образе питания, в других ситуациях показано применение лекарственных средств.
Медикаментозная терапия

Прием лекарственных средств является одной из частей комплексного подхода:
- для нормализации кишечной микрофлоры назначают пробиотики (Аципол, Линекс, Бифиформ);
- для устранения болевого синдрома прописывают обезболивающие (Но-Шпа, Пенталгин, Плантекс);препараты с обволакивающим действием эффективно защищают слизистую и снимают тошноту (Фосфалюгель) или препятствуют образованию изжоги (Альмагель, Ренни);
- нормализуют рН-баланс желудочной среды ингибиторы протонного насоса (Нексиум, Омез);
- в целях восстановления нормальной перистальтики внутренних органов применяют прокинетики (Церукал, Мотилиум);
- антибактериальные средства показаны, если в полых органах обнаружены микроорганизмы Хеликобактер пилори;
- противодиарейные препараты (Хилак Форте, Лактофильтрум) включают в схему в случае длительных изменений характера стула. Если улучшения не наблюдается, врач может назначить настойку опия;антидепрессанты и седативные лекарства используют при психоневрологических расстройствах, повлекших за собой и нарушение в работе пищеварительной системы. Перед их применением надо посетить психолога или психотерапевта.
В случае нарушения водно-солевого баланса у взрослого пациента, обезвоживания и истощения организма назначают капельницы с 5%-ным раствором глюкозы или физраствором.
Также рекомендуется употребление минеральной негазированной воды, принимать которую нужно в небольшом количестве (полстакана-стакан) за полчаса до еды. Ни в коем случае нельзя пить газированную или чрезмерно охлажденную воду!
Диета при кишечном расстройстве

В первые один-два дня необходимо воздержаться от пищи. Можно пить только воду или чай без сахара. В дальнейшем важно придерживаться питания, назначенного доктором. Как правило, это белковая диета с низким содержанием углеводов:
- из рациона полностью исключаются продукты, вызывающие брожение: квас, дрожжевой хлеб и выпечка, пиво, молочные и газированные напитки, грибы, бобовые, капуста;
- в первые несколько недель необходимо также отказаться от пищи, содержащей грубую растительную клетчатку (свежие овощи и фрукты, цельнозерновые хлебобулочные изделия, пшено, перловка, ячменная крупа, сухофрукты);
- не рекомендуются блюда из жирных сортов мяса или рыбы, копчености и консервы; не следует также увлекаться специями и солью;
- кушайте запеченное, приготовленное на пару или воде нежирное мясо, курицу, для питания подойдут некрутые бульоны (без картофеля, лучше добавляйте рис), гречневая каша;
- необходимо разделить пищу на небольшие порции и питаться чаще (5-6 раз в сутки);
- еда не должна быть слишком холодной или обжигающей;
- принимать пищу лучше в одно и то же время, не на бегу, не заниматься параллельно другими делами;
- количество углеводов увеличивают со временем только после разрешения лечащего врача.
Методы народной медицины
Перед тем, как лечить функциональное расстройство народными средствами, необходима консультация гастроэнтеролога. Лечение можно разнообразить фиточаями:
- отваром цветков ромашки (один стакан в течение дня);
- настоем ветрогонных трав (вербена, фенхель, мята, укроп), которые способствуют выведению из кишечника газов;
- чаем из календулы, шалфея;
- настой шиповника поможет организму справиться с недостатком витаминов;
- брусника и малина, из которых можно приготовить не только полезный напиток, но и десерт.
Разрешено кушать ягоды с вяжущим эффектом — черемуху, черную смородину, чернику, кизил.
Профилактика бродильного расстройства
Нарушений в работе желудочно-кишечного тракта можно избежать, если соблюдать некоторые правила:
- сбалансированно питаться: не стоит длительное время изматывать себя диетами, бездумно ограничивая потребление калорий или определенных продуктов. Современное нездоровое питание тоже не должно становиться привычкой. Как правило, именно полуфабрикаты и продукты быстрого приготовления ведут к постоянным перееданием. Баланс между поступающими с пищей белками, жирами и углеводами необходимо соблюдать;
- отказаться от пагубных привычек — курения, употребления спиртных напитков, кофе, питья во время приема основной пищи, вечерних объеданий и отсутствия нормального завтрака;
- соблюдать режим работы, физической активности и отдыха: любые стрессовые ситуации негативно отражаются на состоянии пищеварения. Важно уметь правильно реагировать на них;
- внимательно относиться к своему здоровью, прислушиваться к организму, вовремя обращаться за врачебной помощью и своевременно лечить диагностированные заболевания.
Источник
Запор — систематическая задержка каловых масс в прямой кишке; её опорожнение, как правило, замедлено, затруднено или недостаточно. Запором можно также считать хроническую задержку стула более чем на два дня, когда масса кала составляет менее 100 граммов.
Основными причинами запоров являются замедление продвижения кишечного содержимого и нарушение процесса формирования кала при ослаблении моторики кишечника, органических изменениях в кишке, препятствующих нормальному продвижению её содержимого, при ослаблении позывов к дефекации.
Запоры могут возникать при недостаточном питании, особенно из-за ограничения в диете углеводов (клетчатки и других растительных волокон), у тех, кто ведет малоподвижный, сидячий образ жизни. Задержка стула может иметь неврогенное происхождение или быть результатом воспалительных изменений слизистой оболочки кишечника. Механическими называются запоры, возникающие вследствие аномалий развития толстой кишки или сужения её просвета растущей опухолью. Бывают также токсические и медикаментальные запоры, запоры при нарушении водно-электролитного и других видов обмена.
Клиническая картина запоров разнообразна. Задержка стула обыкновенно сопровождается чувством давления и распирания в животе, метеоризмом; иногда могут возникать спастические, коликообразные боли различной локализации.
Хронические запоры сопровождаются общей слабостью, быстрой утомляемостью, нервозностью, снижением настроения, расстройством сна, головными и мышечными болями, ознобом. Кроме того, могут быть плохой вкус во рту, тошнота; аппетит часто снижается. Язык считается зеркалом желудка, но и при запорах он обложен серым налетом. Живот почти все время вздут. Кожа постепенно становится бледной, с желтоватым оттенком, дряблой.
Иногда отмечаются крапивница, дерматит в виде экземы, фурункулеза.
Как избавиться от запора?
Масляные клизмы и слабительные средства дают лишь временное облегчение. Необходимо знать причину запора. Ведь лечение колита и рака толстой кишки совершенно различно.
А вот профилактика запоров доступна каждому: это диета с преобладанием растительных волокон и ограничением высококалорийных продуктов. Нужно больше есть овощей, ягод, фруктов. Полезны отрубной хлеб, свекла, капуста, петрушка, укроп, тыква. Надо, правда, иметь в виду, что пищевые волокна и содержащаяся в некоторых овощах грубая клетчатка могут вызвать обострение воспалительного процесса в кишечнике, поэтому, прежде чем использовать какую-либо диету, посоветуйтесь с врачом. Помните, что постоянные запоры создают почву для развития рака прямой кишки.
Итак, вы познакомились с разнообразными симптомами пищевого дискомфорта, появление которых позволяет заподозрить заболевание органов пищеварения. Это дисфагия, отрыжка, изжога, тошнота, рвота, метеоризм, понос или запор. Все эти симптомы объединяются в один синдром диспепсии. Основным объективным признаком диспепсии является наличие в кале недостаточно переваренных пищевых ингредиентов вследствие расстройства процесса пищеварения.
В зависимости от вызвавших ее причин диспепсия считается: 1) первичной — она возникает при гастритах, язвенной болезни, раке и других заболеваниях желудка; 2) вторичной — при патологии других органов или общем заболевании организма; 3) функциональной — развивается при нарушении нервной регуляции функции желудка (J.R.Malagelada, 1989).
Диспепсия бывает желудочной, панкреатической, печеночной и кишечной.
Желудочная диспепсия характеризуется снижением аппетита, появлением горечи или неприятного вкуса во рту, ощущениями тяжести и распирания, а также болями в подложечной области. Нередко бывают отрыжка воздухом или прогорклым маслом, приступы слюнотечения, изжога, тошнота или даже рвота съеденной накануне пищей. Такая симптоматика типична для гастрита с низкой кислотностью желудочного сока, ахилии (отсутствия соляной кислоты), стеноза (резкого сужения) привратника желудка.
Недостаточно переваренная пища, поступая в тонкий кишечник, травмирует его слизистую оболочку. Это может стать одной из причин воспаления слизистой оболочки кишечника (вторичный энтероколит). Кал при этом становится жидким, зловонным, резко щелочной реакции; он содержит много непереваренного жира, клетчатки, бактерий, оксалатов.
Диспепсия панкреатическая развивается при нарушении внешнесекреторной функции поджелудочной железы. Поскольку поджелудочная железа (pancreas) вырабатывает ферменты, необходимые для переваривания белков, липидов и углеводов, то при недостаточности ее функции уменьшается всасывание продуктов распада этих соединений, а большое количество непереваренных компонентов пищи вызывает раздражение нижележащих отделов кишечника, развитие гнилостного или бродильного процесса.
Панкреатическая диспепсия сопровождается отсутствием аппетита, метеоризмом, коликообразными болями в животе. Рвота, как правило, приносит облегчение. Больной худеет.
Кал на вид маслянистый, с характерным очень неприятным запахом. В нем содержится большое количество непереваренного жира, мышечных волокон, зерен крахмала.
Печеночная диспепсия наблюдается при нарушении функции печени и желчевыводящих путей.
Различают: 1. желудочную форму, по симптоматике схожую с анацидным гастритом, она развивается в результате заброса желчи в желудок; 2. кишечную форму, для которой характерным является понос; кал часто слабоокрашенный с непереваренными жировыми включениями.
Диспепсия кишечная наблюдается при нарушении процесса переваривания пищи в кишечнике и ускорении пассажа его содержимого. Страдающий этим расстройством ощущает давление, переливание, урчание и распирание в животе, который обычно вздут.
Если нарушено преимущественно переваривание углеводов, развивается бродильная диспепсия, а если белков — гнилостная.
Диспепсия бродильная возникает при недостатке амилазы и других ферментов, участвующих в переваривании углеводов. Нерасщепившиеся углеводы подвергаются процессу брожения с образованием большого количества органических кислот и других недоокисленных продуктов. Усиление газообразования при этом стимулирует моторную функцию кишечника, результатом чего является понос. Для этого вида диспепсии характерны тупые или коликообразные боли в животе, урчание, напоминающее звук лопающихся пузырьков, переливание, вздутие, распирание, усиленное отхождение газов. Кал пенистый, кислой реакции, содержит пузырьки газа и большое количество непереваренных остатков фруктов, овощей. Под микроскопом можно видеть крахмальные зерна.
Специальное лечение, которое назначит врач, надо дополнить диетой, в которой содержалось бы мало углеводов, в первую очередь, продуктов, богатых крахмалом (картофель) или содержащих большое количество растительной клетчатки (капуста). Количество же белка в питании следует увеличить (в случае пониженной кислотности желудочного сока надо принимать препараты соляной кислоты с пепсином).
Диспепсия гнилостная развивается при недостаточности ферментов, расщепляющих белки. Негидролизованные белки подвергаются гниению в кишечнике с образованием весьма токсичных продуктов: индола, скатола, крезола, кадаверина (cadaver — труп), сероводорода и пр. Этот вид диспепсии проявляется метеоризмом, периодическими тупыми болями преимущественно в области пупка, чувством тяжести в животе. Стул частый, жидкий и кашицеобразный, темного цвета, с резким гнилостным запахом и значительном отхождением зловонных газов. В нем содержится обилие непереваренных мышечных волокон с частично сохраненной структурой.
Страдает общее самочуствие больного: часто появляются головные боли, развивается вегетососудистая дистония; аппетит снижается, беспокоят отрыжка и тошнота.
Помимо специального лечения, большую роль в выздоровлении играет диета. Она должна быть преимущественно углеводистой с ограничением количества белка ( но не менее 70-80 граммов в сутки). Очень полезны молочные продукты: при их потреблении значительно подавляются гнилостные процессы в кишечнике.
Выздоровление — в ваших руках.
Львиная доля успеха в выздоровлении онкологического больного зависит от него самого. Если одному в первую очередь необходимо преодолеть свой страх («Вдруг что-нибудь эти врачи найдут?»), то другому — безалаберное к себе отношение («Авось, ничего страшного!»). Помните, что только своевременное обнаружение рака и незамедлительное лечение спасут Вашу жизнь.
Перед визитом к врачу надо обдумать свои жалобы («стыдных» не бывает!) и припомнить все неприятные ощущения, которые вы испытывали в последнее время. Поскольку рак желудочно-кишечного тракта развивается обычно на фоне предшествующего хронического процесса, возникшая болезнь может вначале маскироваться симптомами «привычного» заболевания. Поэтому проанализируйте, не появились ли новые, необычные симптомы, например боль за грудиной или в подложечной области, изжога, слюнотечение, срыгивание, нарушение глотания, неприятный запах изо рта, изменение частоты, формы и цвета стула.
Не замечаете ли вы за собой, что стали быстрее утомляться, вам теперь тяжелее выполнять привычную работу ? вы стали более обидчивым и раздражительным или, наоборот, испытываете апатию и безразличие к окружающему? Спокоен ли Ваш сон? Каких блюд вы стали избегать, не появилось ли отвращение к какому-либо из них?
Вспомните, какими болезнями чаще всего болели Ваши родственники. Нельзя исключить вероятность и «семейного» рака.
Особое внимание следует обратить на появление болезненных ощущений. Где болит больше всего? Боль локализована или распространяется по всему животу? Она слабая, постоянная или коликообразная, периодическая? Сопровождаются ли болезненные ощущения вздутием живота, урчанием, отхождением газов? Что бывает чаще: понос или запор? Есть ли тенезмы, боль и жжение в области заднего прохода? Если внезапно появился понос, можно ли это считать результатом пищевого отравления?
Вам не показалось, что у вас временами повышается температура тела? Измеряйте ее через каждые 4-6 часов 2-3 дня подряд и записывайте результаты. Как обстоит дело с аппетитом? вы худеете или, напротив, стали полнеть? Если заметили потерю в весе, то врач должен знать, сколько вы потеряли и как быстро это произошло.
Осмотрите себя в зеркале, высуньте язык. Нет ли на нем налета? Оскальте зубы. Ровен ли оскал? Ощупайте все выпуклости и впадинки на шее, вглядитесь, симметрична ли она?
А как живот? Не вздут ли он? Нет ли болезненности при надавливании его в том или ином месте? А при натуживании во время необходимых оправлений больно?
Разумеется, вам далеко не всегда удастся правильно оценить свое состояние и, тем более, провести квалифицированный осмотр. Это сделает лечащий врач, в распоряжении которого имеется современная диагностическая техника. Но ваш подробный и обдуманный рассказ очень поможет и доктору и вам
Источник


